ņä£ļĪĀ
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØĆ ļ»ĖĻĄŁņØśņé¼ĒÜīņŚÉņä£ ņĀ£ņĢłĒĢ£ Ļ░£ļģÉņ£╝ļĪ£, ņØśļŻīņØĖņØ┤ ĒżĻ┤äņĀüņØ┤Ļ│Ā ņ┤Øņ▓┤ņĀüņØĖ ņŗ£Ļ░üņ£╝ļĪ£ ĒÖśņ×É ļ░Å ņ¦ĆņŚŁņé¼ĒÜī ņØĖĻĄ¼ņ¦æļŗ©ņØś ļ¼ĖņĀ£ņŚÉ ņĀæĻĘ╝ĒĢśĻ│Ā ĒĢ┤Ļ▓░ĒĢĀ ņłś ņ׳ļŖö ņ¦äļŻī ņŚŁļ¤ē ĒĢ©ņ¢æņØä ļ¬®Ēæ£ļĪ£ ĒĢ£ļŗż. ņØ┤ļŖö ņØśļŻīņŗ£ņŖżĒģ£ ņĢłņŚÉņä£ ĒÖśņ×ÉņÖĆ ņØĖĻĄ¼ņ¦æļŗ©ņØä ņ£äĒĢ£ ļ│┤Ļ▒┤ņØśļŻīņä£ļ╣äņŖż ņ¦łĻ│╝ ĒÖśņ×É ļ░Å ņé¼ĒÜīņØś Ļ▓ĮĒŚś, Ļ▒┤Ļ░ĢĻ▓░Ļ│╝, ļ╣äņÜ®ņØä Ļ░£ņäĀĒĢśļŖö ļŹ░ ĒĢäņÜöĒĢ£ ņøÉņ╣ÖĻ│╝ ļ░®ļ▓Ģ, ņŗżņ▓£ņØä ņØśļ»ĖĒĢ£ļŗż[
1].
ļ»ĖĻĄŁņØśņé¼ĒśæĒÜīļŖö ņØśļŻīņŗ£ņŖżĒģ£ņØś ļ│Ąņ×Īņä▒Ļ│╝ ņØśĒĢÖņ¦ĆņŗØņØś ļ╣ĀļźĖ ĒÖĢņןņŚÉ ļīĆņ▓śĒĢśļ®┤ņä£ ņØśĒĢÖĻĄÉņ£ĪņØä ĒśäļīĆ ņØśļŻīņŗ£ņŖżĒģ£ ņŗżļ¼┤ņÖĆ ņØ╝ņ╣śņŗ£ĒéżĻĖ░ ņ£äĒĢśņŚ¼ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä 3ļīĆ ņĀäļץ ņżæ ĒĢśļéśļĪ£ ņäĀņĀĢĒĢśĻ│Ā, 2013ļģä Accelerating Change in Medical Education Initiativeļź╝ ĒåĄĒĢ┤ 11Ļ░£ ņØśĻ│╝ļīĆĒĢÖņØä ņäĀņĀĢĒĢśņŚ¼ Ļ░ü ļīĆĒĢÖņŚÉ ņŚ░Ļ░ä 100ļ¦ī ļŗ¼ļ¤¼ņö® ņ¦ĆņøÉĒĢśņŚ¼ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ ņŗ£ļ▓öņé¼ņŚģņØä ņŗ£ņ×æĒĢśņśĆļŗż. 2014ļģäņŚÉļŖö ņŚźĻ▓öņØś Ļ░£ļģÉ ļ¬©ļŹĖĻ│╝ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉņØä ĻĖ░ļ░śņ£╝ļĪ£ 11Ļ░£ ņ╗©ņåīņŗ£ņŚä ņØśĻ│╝ļīĆĒĢÖņØś ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņóģĒĢ®ņĀüņ£╝ļĪ£ ļČäņäØĒĢśņśĆĻ│Ā, ņØ┤ļź╝ ĒåĀļīĆļĪ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£Ī ņśüņŚŁĻ│╝ Ļ░ü ņśüņŚŁņØś ņŻ╝ņĀ£ļź╝ ņĀĢĒĢ£ ļ░ö ņ׳ļŗż. 2019ļģäņŚÉļŖö 37Ļ░£ ņØśĻ│╝ļīĆĒĢÖņ£╝ļĪ£ ĒÖĢņé░ļÉśņŚłļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØĆ ņØśĻ│╝ļīĆĒĢÖ ĻĄÉņ£Īļŗ©Ļ│äņŚÉņä£ ņŗ£ņ×æĒĢśņŚ¼ ņĪĖņŚģ Ēøä ņłśļĀ©Ļ╣īņ¦Ć ņŚ░Ļ│äņä▒ņØä Ļ░¢Ļ│Ā ņ▓┤Ļ│äĻ░Ć ĻĄ¼ņČĢļÉśņ¢┤ņĢ╝ ĒĢśļ®░, ņØśņé¼ļĪ£ņä£ņØś ņĀäļ¼ĖĻ░Ć ņĀĢņ▓┤ņä▒ņØ┤ ĒśĢņä▒ļÉśļŖö ņØśĻ│╝ļīĆĒĢÖ ļŗ©Ļ│äņŚÉņä£ļČĆĒä░ ņØ╝Ļ┤Ćņä▒ ņ׳Ļ▓ī ņČöņ¦äļÉśņ¢┤ņĢ╝ ĻĄÉņ£ĪĒÜ©Ļ│╝ļź╝ ļŗ┤ļ│┤ĒĢĀ ņłś ņ׳ļŗż[
2]. ļśÉĒĢ£ ņØśĻ│╝ļīĆĒĢÖ ĒĢÖņāØņØś ņ×ģĒĢÖĻ│╝ ņĪĖņŚģ ņŗ£ņĀÉņØś ņ¦üņŚģĻ░Ćņ╣śņŚÉ ļīĆĒĢ£ ņØĖņŗØ ņ░©ņØ┤Ļ░Ć Ēü¼ĻĖ░ ļĢīļ¼ĖņŚÉ ņØśĻ│╝ļīĆĒĢÖ ņĀĆĒĢÖļģäņŚÉņä£ļČĆĒä░ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØ┤ Ļ░ĢĒÖöļÉĀ ĒĢäņÜöĻ░Ć ņ׳ļŗż.
ļ»ĖĻĄŁņØśņé¼ĒśæĒÜīĻ░Ć ņŻ╝ļÅäņĀüņ£╝ļĪ£ ņØśĒĢÖĻĄÉņ£ĪņØś ĒśüņŗĀņØ┤ļØ╝ ĒĢĀ ņłś ņ׳ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ļ░£ņĀäņŗ£ņ╝£ņś© ļ░ö ņ׳ņ£╝ļ®░, ņØ┤ļź╝ ļ░öĒāĢņ£╝ļĪ£ ĒĢ£ĻĄŁņĀü ņāüĒÖ®ņŚÉ ņĀüĒĢ®ĒĢ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņĀ£ņĢłĒĢśĻ│Āņ×É ĒĢ£ļŗż. ņØ┤ļź╝ ņ£äĒĢ┤ ņ▓½ņ¦Ė, Ēśäņ×¼ ĻĄŁļé┤ ņØśĻ│╝ļīĆĒĢÖņŚÉņä£ ņÜ┤ņśüļÉśĻ│Ā ņ׳ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ®ņØä ņé┤ĒÄ┤ļ│┤Ļ│Ā, ļæśņ¦Ė, ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņŚÉ ļīĆĒĢ£ ĒĢäņÜöņä▒Ļ│╝ Ēśäņ×¼ņØś ņłśņżĆ ļ░Å ĻĄÉņ£Ī ņ▓┤Ļ│äĒÖöļź╝ ņ£äĒĢ£ ņäĀĻ▓░Ļ│╝ņĀ£ļź╝ ĒīīņĢģĒĢśĻ│Ā, ņģŗņ¦Ė, ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ®Ļ│╝ Ļ│╝ņĀĢņØä ļČäņäØĒĢśņŚ¼, ĻČüĻĘ╣ņĀüņ£╝ļĪ£ ĻĄŁļé┤ņŚÉ ņĀüņÜ® Ļ░ĆļŖźĒĢ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£Īļ¬©ĒśĢĻ│╝ ņĀäļץņØä ņĀ£ņĢłĒĢśņśĆļŗż.
ņĀĆņ×ÉļōżņØĆ 2021ļģä ļ░£Ļ░äĒĢ£ ĒĢ£ĻĄŁņØśĻ│╝ļīĆĒĢÖŃā╗ņØśĒĢÖņĀäļ¼ĖļīĆĒĢÖņøÉĒśæĒÜī(Korea Association of Medical Colleges, KAMC)Ļ░Ć ņŻ╝Ļ┤ĆĒĢśĻ│Ā ļ│┤Ļ▒┤ļ│Ąņ¦ĆļČĆĻ░Ć ņŚ░ĻĄ¼ļ╣äļź╝ ņ¦ĆņøÉĒĢ£ Ļ│╝ņĀ£ņØĖ, ŌĆ£ņØśļŻīņÖĆ ņé¼ĒÜīņØś ĒåĄĒĢ®ņĀü ņØ┤ĒĢ┤ņÖĆ ņŗżņ▓£ņØä ņ£äĒĢ£ ļ│┤Ļ▒┤ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£Īņ▓┤Ļ│ä ĻĄ¼ņČĢ ņé¼ņŚģŌĆØņŚÉ ņŚ░ĻĄ¼ņ¦äņ£╝ļĪ£ ņ░ĖņŚ¼ĒĢśņśĆļŗż. ĻĄŁļé┤ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØś ĒśäĒÖ®ņŚÉ ļīĆĒĢ£ ņĪ░ņé¼ļź╝ ņ¦äĒ¢ēĒĢśņśĆĻ│Ā, ļ»ĖĻĄŁņØä ņżæņŗ¼ņ£╝ļĪ£ ĒĢ┤ņÖĖ ņé¼ļĪĆļź╝ ņĪ░ņé¼ĒĢśņŚ¼ Ļ▓ĆĒåĀĒĢśņśĆļŗż. ņØ┤ņŚÉ ĻĘĖ ņŚ░ĻĄ¼Ļ▓░Ļ│╝ļź╝ ļŗżņØīĻ│╝ Ļ░ÖņØ┤ ņÜöņĢĮĒĢśņśĆļŗż[
3].
ĻĄŁļé┤ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ®Ļ│╝ ņÜöĻĄ¼ļÅä
1. ĻĄÉņ£ĪĒśäĒÖ®Ļ│╝ ņÜöĻĄ¼ļÅäņĪ░ņé¼
ĻĄŁļé┤ņÖĖ ņäĀĒ¢ēņŚ░ĻĄ¼ņÖĆ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ░£ļģÉ ĒŗĆņØä ļ░öĒāĢņ£╝ļĪ£ ņĪ░ņé¼ņ¦Ćļź╝ Ļ░£ļ░£ĒĢśņśĆļŗż. ņäżļ¼Ė ĒĢŁļ¬®ņØĆ ĒĢĄņŗ¼ ņśüņŚŁ(7Ļ░£), ĻĖ░ļ░ś ņŚŁļ¤ē ņśüņŚŁ(4Ļ░£), ņŚ░Ļ▓░ ņśüņŚŁ(1Ļ░£)ņ£╝ļĪ£ ĻĄ¼ņä▒ļÉśņŚłĻ│Ā[
4], Ļ░üĻ░ü 28Ļ░£, 10Ļ░£, 3Ļ░£ ļ¼ĖĒĢŁņØä ĒżĒĢ©ĒĢ┤ņä£ ņ┤Ø 41Ļ░£ ĒĢŁļ¬®ņ£╝ļĪ£ ĻĄ¼ņä▒ĒĢśņśĆļŗż. Ļ░ü ĒĢŁļ¬®ņŚÉ ļīĆĒĢśņŚ¼ ĻĄÉņ£ĪĻ│╝ņĀĢ ļ░śņśü ņŚ¼ļČĆ, ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ņäżņŗ£ĻĖ░, Ļ│╝ļ¬® ļ░Å Ļ│╝ņĀĢļ¬ģņØä ĻĖ░ņłĀĒĢśļÅäļĪØ ĒĢśņśĆļŗż. ņÜöĻĄ¼ļÅä ĒīīņĢģņØä ņ£äĒĢ┤ņä£ ņĀäĻĖ░ĒĢ£ 41Ļ░£ ĒĢŁļ¬®ņŚÉ ļīĆĒĢ£ ĻĄÉņ£Ī ĒĢäņÜöņä▒ņØä 5ņĀÉ ļ”¼ņ╗żĒŖĖ ņ▓ÖļÅäļĪ£ ĒÅēņĀĢĒĢśĻ│Ā, Ēśäņ×¼ Ļ░ü ļīĆĒĢÖņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņłśņżĆĻ│╝ ļÅäņ×ģ, Ļ░ĢĒÖö, ņ▓┤Ļ│äĒÖöļź╝ ņ£äĒĢ£ ņäĀĻ▓░ņĪ░Ļ▒┤ņØä ņ×Éņ£ĀļĪŁĻ▓ī ĻĖ░ņłĀĒĢśļÅäļĪØ ĻĄ¼ņä▒ĒĢśņśĆļŗż. 40Ļ░£ ņØśĻ│╝ļīĆĒĢÖ ĒĢÖņןņØś ņČöņ▓£ņØä ļ░øņØĆ ĻĄÉņłś 1ņØĖņØä ļīĆņāüņ£╝ļĪ£ 2021ļģä 11ņøö 2ņØ╝ļČĆĒä░ 19ņØ╝Ļ╣īņ¦Ć ĒśäĒÖ®ņĪ░ņé¼ļź╝ ņŗ£Ē¢ēĒĢśņśĆļŗż. ņĪ░ņé¼ļīĆņāü 40Ļ░£ ņØśĻ│╝ļīĆĒĢÖ ņżæ Ļ│╝ļ░śņłś ņØ┤ņāüņØĖ 23Ļ░£(57.5%) ņØśĻ│╝ļīĆĒĢÖņØ┤ ņĪ░ņé¼ņŚÉ ņ░ĖņŚ¼ĒĢśņśĆļŗż.
2. ĻĄÉņ£ĪĒśäĒÖ®Ļ│╝ ņÜöĻĄ¼ļÅä ļČäņäØĻ▓░Ļ│╝
1) ĒĢĄņŗ¼ ņśüņŚŁ ĻĄÉņ£ĪĒśäĒÖ®
ĒĢĄņŗ¼ 7Ļ░£ ņśüņŚŁ ņżæ ĒÖśņ×É, Ļ░ĆņĪ▒Ļ│╝ ņ¦ĆņŚŁņé¼ĒÜī, ņØśļŻīĻĄ¼ņĪ░ņÖĆ Ļ│╝ņĀĢ, ņØśļŻīņĀĢņ▒ģĻ│╝ Ļ▓ĮņĀ£, ņØśļŻīņĀĢļ│┤Ļ│╝ĒĢÖĻ│╝ ĻĖ░ņłĀņØś ĒÖ£ņÜ®, ņØĖĻĄ¼, Ļ│Ąņżæ, ņé¼ĒÜīņĀü Ļ▒┤Ļ░ĢĻ▓░ņĀĢ ņśüņŚŁņØĆ 17ŌĆō21Ļ░£(73.9%ŌĆō91.3%) ļīĆĒĢÖņŚÉņä£ ņØ┤ļŻ©ņ¢┤ņ¦ĆĻ│Ā ņ׳ņŚłļŗż. ļ░śļ®┤, Ļ░Ćņ╣śĻĖ░ļ░ś ņØśļŻī ņśüņŚŁņØś ĻĄÉņ£ĪņłśĒ¢ēļźĀņØ┤ ļé«ņĢśņ£╝ļ®░(10ŌĆō19Ļ░£ ļīĆĒĢÖ), ĒŖ╣Ē׳ ņØśļŻīņŗ£ņŖżĒģ£ Ļ░£ņäĀ ņśüņŚŁņØĆ ņØ╝ļČĆ ņØśĻ│╝ļīĆĒĢÖņŚÉņä£ļ¦ī(8ŌĆō13Ļ░£ ļīĆĒĢÖ) ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ĒżĒĢ©ĒĢśĻ│Ā ņ׳ļŖö Ļ▓āņ£╝ļĪ£ ņĪ░ņé¼ļÉśņŚłļŗż. ĒĢĄņŗ¼ 7Ļ░£ ņśüņŚŁņØä ņĀä ĒĢÖļģäņŚÉ Ļ▒Ėņ│É ĻĄÉņ£ĪĒĢśļŖö ļīĆĒĢÖņØĆ ņŚåņŚłņ£╝ļ®░, ļīĆļČĆļČäņØĆ ņØśĒĢÖĻ│╝ 1, 2ĒĢÖļģäņŚÉ ĻĄÉņ£ĪņØ┤ ņØ┤ļŻ©ņ¢┤ņ¦ĆĻ│Ā ņ׳ņŚłļŗż(
Table 1,
Appendix 1).
ĻĄ¼ņ▓┤ņĀüņØĖ ĻĄÉĻ│╝ļ¬®ņØä ņĪ░ņé¼ĒĢ£ Ļ▓░Ļ│╝, ĒÖśņ×É, Ļ░ĆņĪ▒Ļ│╝ ņ¦ĆņŚŁņé¼ĒÜī, ņØśļŻīĻĄ¼ņĪ░ņÖĆ Ļ│╝ņĀĢ, ņØśļŻīņĀĢņ▒ģĻ│╝ Ļ▓ĮņĀ£, ņé¼ĒÜīņĀü Ļ▒┤Ļ░Ģ Ļ▓░ņĀĢņÜöņØĖ, Ļ░Ćņ╣śĻĖ░ļ░ś ņØśļŻī, ņØśļŻīņŗ£ņŖżĒģ£ Ļ░£ņäĀņØĆ ņśłļ░®ņØśĒĢÖ, ņØśļŻīņØĖļ¼ĖĒĢÖ, ņØśļŻīņ£żļ”¼ ļō▒ņØś ĻĄÉĻ│╝ļ¬®ņŚÉņä£ ņŻ╝ļĪ£ ņØ┤ļŻ©ņ¢┤ņ¦ĆļŖö Ļ▓āņ£╝ļĪ£ ļéśĒāĆļé¼ļŗż. ņØśļŻīņĀĢļ│┤Ļ│╝ĒĢÖĻ│╝ ĻĖ░ņłĀņØś ĒÖ£ņÜ®ņØĆ ņśłļ░®ņØśĒĢÖĻ│╝ ņØśļŻīņØĖļ¼ĖĒĢÖņØä ļ╣äļĪ»ĒĢśņŚ¼ ņØśļŻīņĀĢļ│┤ĒĢÖ, ņ×äņāüņŗżņŖĄ Ļ┤ĆļĀ© ĻĄÉĻ│╝ļ¬® ļō▒ ļ│┤ļŗż ĒÅŁļäōņØĆ ļČäņĢ╝ņŚÉņä£ ļŗżļŻ©ņ¢┤ņ¦ĆĻ│Ā ņ׳ņŚłļŗż.
2) ĻĖ░ļ░ś ņŚŁļ¤ē ļ░Å ņŚ░Ļ▓░ ņśüņŚŁ ĻĄÉņ£ĪĒśäĒÖ®
ĻĖ░ļ░ś ņŚŁļ¤ē ņśüņŚŁņØś Ļ▓ĮņÜ░ ņĄ£ĻĘ╝ 10ņŚ¼ ļģäĻ░ä ņØśĒĢÖĻĄÉņ£ĪņŚÉņä£ Ļ░ĢņĪ░ļÉśņŚłļŹś ņ£żļ”¼ņÖĆ ļ▓Ģ, ļ”¼ļŹöņŗŁ, ĒīĆņøīĒü¼ņŚÉ ļīĆĒĢ┤ņä£ļŖö ļīĆļČĆļČäņØś ļīĆĒĢÖņØ┤ ĻĄÉņ£ĪĻ│╝ņĀĢņØä Ļ░£ņäżĒĢśĻ│Ā ņ׳ņŚłņ£╝ļ®░ ĒĢśņ£ä ņŻ╝ņĀ£ņØś ņä▒Ļ▓®ņŚÉ ļö░ļØ╝ ņØśņśłĻ│╝, ņ×äņāüņŗżņŖĄ ņĀä, ņ×äņāüņŗżņŖĄ ĻĖ░Ļ░äņŚÉ Ļ▒Ėņ│É ļŗżņ¢æĒĢśĻ▓ī ļ░░ņ╣śĒĢśĻ│Ā ņ׳ņŚłļŗż(
Table 2). ĻĘĖļ¤¼ļéś ļ│ĆĒÖöĻ┤Ćļ”¼ ĻĄÉņ£ĪņØĆ ļČłĻ│╝ 9ŌĆō14Ļ░£ĻĄÉ(39.1%ŌĆō60.9%)ļĪ£ ļé«ņĢśņ£╝ļ®░, ņŚ░Ļ▓░ ņśüņŚŁņØĖ ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀļŖö Ļ░£ņäżĒĢśĻ│Ā ņ׳ļŖö ļīĆĒĢÖņØ┤ ņĪ░ņé¼ļīĆņāüņØś 30% ļ»Ėļ¦īņØ┤ņŚłļŗż. ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀņØś Ļ░£ļģÉ ņØ┤ĒĢ┤, ņŗ£ņŖżĒģ£ ņé¼Ļ│Ā ņŖĄĻ┤Ć, ļŗ©ņäĀņĀü ņé¼Ļ│Ā/ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀļŖö 5Ļ░£ĻĄÉ(21.7%), Ļ▒┤Ļ░ĢĻ│╝ Ļ▒┤Ļ░ĢĻ┤Ćļ”¼ņŚÉ ļīĆĒĢ£ ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀņØś ņżæņÜöņä▒ ņØ┤ĒĢ┤ļŖö 7Ļ░£ĻĄÉ(30.4%), ņŗ£ņŖżĒģ£ ņé¼Ļ│Ā ņŖĄĻ┤ĆĻ│╝ ļÅäĻĄ¼ļź╝ ņØśļŻīņāüĒÖ®ņŚÉ ņĀüņÜ®ĒĢśļŖö Ļ▓āņØĆ 6Ļ░£ĻĄÉņŚÉ(26.1%) ļ©Ėļ¼┤ļź┤Ļ│Ā ņ׳ņŚłļŗż. ņśłļ░®ņØśĒĢÖ Ļ┤ĆļĀ© Ļ│╝ļ¬®ņØ┤ļéś ņØśļŻīņØĖļ¼ĖĒĢÖ Ļ│╝ņĀĢņŚÉņä£ ĻĖ░ļ░ś ņŚŁļ¤ēĻ│╝ ņŚ░Ļ▓░ ņśüņŚŁ Ļ┤ĆļĀ© ļé┤ņÜ®ņØä ņŻ╝ļĪ£ ļŗżļŻ©Ļ│Ā ņ׳ņŚłļŗż.
3) ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņŚÉ ļīĆĒĢ£ ĻĄÉņ£ĪņÜöĻĄ¼ļÅä
Ļ░ü ņśüņŚŁņŚÉ ļīĆĒĢ£ ĻĄÉņ£Ī ĒĢäņÜöņä▒ņØä 5ņĀÉ ļ”¼ņ╗żĒŖĖ ņ▓ÖļÅäļĪ£ ĒÅēņĀĢĒĢśĻ▓ī ĒĢ£ Ļ▓░Ļ│╝ ĒĢĄņŗ¼ ņśüņŚŁ ņĀäļ░śņŚÉ Ļ▒Ėņ│É ĻĄÉņ£ĪņÜöĻĄ¼ļŖö ĒÅēĻĘĀ 4.0ŌĆō4.7ņĀÉņ£╝ļĪ£ ļåÆņØĆ ņłśņżĆņØ┤ņŚłļŗż. ļŗ©, Ļ░Ćņ╣śĻĖ░ļ░ś ņØśļŻīņØś ņĀĢņØśņÖĆ ĻĄ¼ņä▒ņÜöņåīņØś ĒĢäņÜöņä▒ņØĆ 3.7ņĀÉ, ņØśļŻīņŗ£ņŖżĒģ£ Ļ░£ņäĀ ĒĢŁļ¬® ņżæ ņ¦ł ĒÅēĻ░Ćņ¦ĆĒæ£ ņäĀņĀĢĻ│╝ Ļ░£ņäĀ, ļ│ĆĒÖöļź╝ ņ£äĒĢ£ ņØśļŻī ņ¦ł Ē¢źņāüļÅäĻĄ¼ ĒÖ£ņÜ®, ņä£ļ╣äņŖż ņ¦ł Ļ░£ņäĀĒÖ£ļÅÖ Ļ▓ĮĒŚś, ĒÖśņ×ÉņĢłņĀä ĒöäļĪ£ņĀØĒŖĖ, ņØĖĻĄ¼ņ¦æļŗ© ļīĆņāü ņŚ░ĻĄ¼Ļ│╝ņĀ£ ņłśĒ¢ēĻ▓ĮĒŚś ļō▒ņØĆ ĒĢäņÜöļÅäĻ░Ć 4ņĀÉ ņØ┤ĒĢśļĪ£ ņāüļīĆņĀüņ£╝ļĪ£ ļé«ņĢśļŗż(
Appendix 2).
4Ļ░£ņØś ĻĖ░ļ░ś ņŚŁļ¤ēņŚÉ ļīĆĒĢ£ ĻĄÉņ£Ī ĒĢäņÜöņä▒ņØĆ 3.8ŌĆō4.5ņØś ļČäĒżļĪ£, ĒŖ╣Ē׳ ņ£żļ”¼ņÖĆ ļ▓Ģ, ĒīĆņøīĒü¼ņØś ĒĢäņÜöņä▒ņŚÉ ļīĆĒĢ£ ņÜöĻĄ¼ļÅäĻ░Ć ļåÆņĢśļŗż. ļ░śļ®┤, ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀņØś Ļ░£ļģÉĻ│╝ ņżæņÜöņä▒, ņŗ£ņŖżĒģ£ ņé¼Ļ│Ā ņŖĄĻ┤ĆĻ│╝ ļÅäĻĄ¼ļź╝ ņØśļŻīņāüĒÖ®ņŚÉ ņĀüņÜ®ņŚÉ ļ│┤ļŖö ĻĄÉņ£ĪņŚÉ ļīĆĒĢ£ ņÜöĻĄ¼ļÅäļŖö 3.7ŌĆō3.9ņĀÉņ£╝ļĪ£ ņāüļīĆņĀüņ£╝ļĪ£ ļé«ņĢśļŗż(
Appendix 3).
4) ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņŚÉ ļīĆĒĢ£ Ļ░ü ļīĆĒĢÖņØś Ēśäņ×¼ ņłśņżĆ
Ēśäņ×¼ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØ┤ļØ╝ļŖö Ļ░£ļģÉļ│┤ļŗżļŖö ļ│┤Ļ▒┤ņØśļŻīĻ┤Ćļ”¼ĒĢÖ, ņØśļŻīņĀĢļ│┤ĒĢÖ, ņŚŁĒĢÖ, ņ×äņāüņŗżņŖĄ, ņ¦ĆņŚŁņé¼ĒÜīņØśĒĢÖ ņŗżņŖĄņŚÉņä£ ļŗ©ļ░£ņĀüņ£╝ļĪ£ ņØ┤ļŻ©ņ¢┤ņ¦ĆĻ│Ā ņ׳ņ¢┤, ņ▓┤Ļ│äņä▒ņØä Ļ░¢ņČöĻ│Ā ņ׳ļŗżĻ│Ā ļ│┤ĻĖ░ļŖö ņ¢┤ļĀĄļŗżļŖö ņØæļŗĄĻ│╝ ļīĆņ▓┤ņĀüņ£╝ļĪ£ ļ¬©ļōĀ ņśüņŚŁņØä ņ▓┤Ļ│äņĀüņ£╝ļĪ£ ņłśĒ¢ēĒĢśĻ│Ā ņ׳ļŗżļŖö ņØśĻ▓¼Ļ╣īņ¦Ć ļīĆĒĢÖļ│äļĪ£ ļŗżņ¢æĒĢśņśĆļŗż. ĒĢĄņŗ¼ ļ░Å ĻĖ░ļ░ś ņŚŁļ¤ēņŚÉ Ļ┤ĆĒĢ£ ĻĖ░ļ│ĖņĀüņØĖ ņØ┤ļĪĀņØĆ ļ│äļÅä ĻĄÉĻ│╝ļ¬® ļśÉļŖö Ļ┤ĆļĀ© ļŗ©ņ£ä Ļ│╝ņĀĢņŚÉņä£ ņØ╝ļČĆ ļŗżļŻ©Ļ│Ā ņ׳ņ£╝ļéś ņŗ£ņŖżĒģ£ ņé¼Ļ│Ā, ņØśļŻīņŗ£ņŖżĒģ£ Ļ░£ņäĀ, ĻĖ░ļ░ś ņŚŁļ¤ē ņżæ ŌĆśļ│ĆĒÖöĻ┤Ćļ”¼ŌĆÖ ĻĄÉņ£ĪņØ┤ ļČĆņĪ▒ĒĢśļŗżļŖö ņØśĻ▓¼ļÅä ņ׳ņŚłļŗż. ĒĢÖņŖĄņŚŁļ¤ē ļŗ¼ņä▒ņØä ņ£äĒĢ┤ņä£ļŖö ņŗżņĀ£ ĒĢÖņāØņØ┤ ņ░ĖņŚ¼ĒĢśļŖö ņŗżņŖĄņØ┤ļéś ĒÖ£ļÅÖņØ┤ ņŚ░Ļ│äļÉśņ¢┤ņĢ╝ ĒĢśļŖöļŹ░, ņāüļŗ╣ ļČĆļČä Ļ░ĢņØśņłśņżĆņŚÉ ļ©Ėļ¼╝ļ¤¼ ņ׳ņØīņØä ļ¼ĖņĀ£ņĀÉņ£╝ļĪ£ ņĀ£ņŗ£ĒĢśĻĖ░ļÅä ĒĢśņśĆļŗż.
5) ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØś ņĀĢņ░®Ļ│╝ ņ▓┤Ļ│äĒÖöļź╝ ņ£äĒĢ┤ ĒĢäņÜöĒĢ£ ņé¼ĒĢŁ
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØś ņĀĢņ░®Ļ│╝ ņ▓┤Ļ│äĒÖöļź╝ ņ£äĒĢ┤ ĒĢäņÜöĒĢ£ ņé¼ĒĢŁņØä 4Ļ░£ņØś Ļ░£ļģÉņ£╝ļĪ£ ĻĄ¼ļČäĒĢśņśĆļŗż(
Appendix 4). ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ņĀĢņØś ļ░Å ĻĄ¼ņä▒ņÜöņåīņØś ļ¬ģļŻīĒÖö ņĖĪļ®┤ņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░ü ĒĢśņ£äņÜöņåīļōżņØ┤ Ēśäņ×¼ ĒĢ£ĻĄŁ ņØśĻ│╝ļīĆĒĢÖņØś ņāüĒÖ®ņŚÉ ļ¦×ļŖöņ¦Ć, ņĀĢņØśņÖĆ ĻĄÉņ£Īļ▓öņ£äņŚÉ ļīĆĒĢ£ ļģ╝ņØśļź╝ ĒåĄĒĢ┤ ĒĢĄņŗ¼ Ļ░£ļģÉĻ│╝ ļé┤ņÜ®ņØä ļ¬ģĒÖĢĒĢśĻ▓ī ĒĢśĻ│Ā, ĻĄÉņłśņŚÉĻ▓ī Ļ┤ĆļĀ© Ļ░£ļģÉņØä ĻĄÉņ£ĪĒĢśļŖö ļō▒ ņżĆļ╣äĻ│╝ņĀĢņØ┤ ĒĢäņÜöĒĢśļŗż. ĻĄÉņ£ĪĻ│╝ņĀĢ ņ▓┤Ļ│äņÖĆ ĒÄĖņä▒ ņĖĪļ®┤ņŚÉņä£ ņØśĻ│╝ļīĆĒĢÖ ĻĄÉņ¢æ Ļ│╝ļ¬®ņØ┤ 1, 2ĒĢÖļģäņŚÉ ĻĄŁĒĢ£ļÉ£ ņāüĒÖ®ņØä ļ░öĻŠĖņ¢┤ņĢ╝ ĒĢśĻ│Ā, ĻĖ░ņ┤łņØśĒĢÖ-ņ×äņāüņØśĒĢÖ-ņØśļŻīņØĖļ¼ĖĒĢÖņØś ņ£ĄĒĢ®ĒśĢ ĒåĄĒĢ®ņØ┤ ļČłĻ░ĆĒö╝ĒĢśļ®░, Ēśäņ×¼ ĻĄÉņ£Īļé┤ņÜ®ņØä ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ┤ĆņĀÉņŚÉņä£ ņĀĢļ”¼ĒĢśĻ│Ā ļłäļØĮļÉ£ ļČĆļČäņØä ņ▓┤Ļ│äņĀüņ£╝ļĪ£ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ĒżĒĢ©ĒĢśļŖö ļģĖļĀźĻ│╝, ņśłļ░®ņØśĒĢÖ, ņØśļŻīņØĖļ¼ĖĒĢÖ ĻĄÉņłś ņÖĖ ņ×äņāüĻĄÉņłśņØś ņĀüĻĘ╣ņĀüņØĖ ĒśæņĪ░Ļ░Ć ĒĢäņłśņĀüņØ┤ļØ╝ļŖö ņØśĻ▓¼ņØ┤ņŚłļŗż. ĻĄÉņłśĻ░£ļ░£ ļ░Å ĒĢÖņŖĄņ×É ņé¼ņĀä ņżĆļ╣ä Ļ┤ĆņĀÉņŚÉņä£ ņŻ╝ņÜö ņØ┤ĒĢ┤Ļ┤ĆĻ│äņ×ÉņØĖ ĻĄÉņłśņÖĆ ĒĢÖņāØņØ┤ ņØ┤ĒĢ┤ĒĢśĻ│Ā ņŗżņ▓£ĒĢśļŖö ņØśņ¦Ćļź╝ Ļ░¢ļÅäļĪØ ĒĢśļŖö Ļ▓āņØ┤ ņżæņÜöĒĢśļ®░, ĻĄÉņøÉ ņŚŁļ¤ēĻ░£ļ░£Ļ│╝ ņØĖņŗØ Ļ░£ņäĀņØä ĒåĄĒĢ┤ ņĀäļ¼ĖĻ░Ć ņ¢æņä▒ Ēøä ņĀÉņ¦äņĀüņ£╝ļĪ£ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ĒÖĢļīĆĒĢ┤ņĢ╝ ĒĢĀ Ļ▓āņØ┤ļ®░, ĻĄÉņ£Īļé┤ņÜ®ņØś ļé┤ņŗżĒÖöļź╝ ņ£äĒĢ£ ļģĖļĀźņØ┤ ļ│æĒ¢ēļÉśņ¢┤ņĢ╝ ĒĢĀ Ļ▓āņØ┤ļØ╝Ļ│Ā ĒĢśņśĆļŗż. ņØśĻ│╝ļīĆĒĢÖņØ┤ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖņŚÉ ņ░ĖņŚ¼ĒĢśĻĖ░ ņ£äĒĢ£ ļÅÖĻĖ░ļČĆņŚ¼ ņÜöņåīļĪ£ ĒÅēĻ░ĆņØĖņ”Ø ĻĖ░ņżĆņŚÉ ļ░śņśüĒĢśļŖö ļ░®ņĢłņØ┤ ņĀ£ņŗ£ļÉśĻĖ░ļÅä ĒĢśņśĆļŗż.
ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ®
1. ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ® ņĪ░ņé¼ļ░®ļ▓Ģ
ļ»ĖĻĄŁņØśņé¼ĒśæĒÜīļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ļÅäņ×ģĻ│╝ ņØśĒĢÖĻĄÉņ£ĪņØś ļ│ĆĒÖöļź╝ ņ┤ēņ¦äĒĢśĻĖ░ ņ£äĒĢśņŚ¼ 2013ļģä ļ»ĖĻĄŁņØś 141Ļ░£ ņØśĻ│╝ļīĆĒĢÖ ņżæņŚÉņä£ 11Ļ░£ ņØśĻ│╝ļīĆĒĢÖņØä ņäĀļ░£ĒĢśņśĆļŗż[
3-
18]. 11Ļ░£ ņŗ£ļ▓öņé¼ņŚģņŚÉ ņ░ĖņŚ¼ĒĢ£ ņØśĻ│╝ļīĆĒĢÖņØś ĒÖłĒÄśņØ┤ņ¦Ćļź╝ 2021ļģä 10ņøö ĻĖ░ņżĆņ£╝ļĪ£ Ļ▓ĆņāēĒĢśņŚ¼ ņĀäņ▓┤ ĻĄÉņ£ĪĻ│╝ņĀĢĻ│╝ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ ĒÄĖņä▒ ņ×ÉļŻīļź╝ ņłśņ¦æĒĢśņśĆļŗż[
19-
30]. ņĢäņÜĖļ¤¼ ļ»ĖĻĄŁņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņÜ┤ņśüĒĢśĻ│Ā ņ׳ļŖö ļīĆĒĢÖļōżņØ┤ ļ░£Ēæ£ĒĢ£ ņØśĒĢÖĻĄÉņ£Ī ļģ╝ļ¼ĖĻ│╝ ļ»ĖĻĄŁĒĢÖņןĒśæņØśĒÜī Ļ│ĄņŗØ ĒĢÖĒÜīņ¦ĆņØĖ Academic Medicine ĒŖ╣ņ¦æĒśĖ ļģ╝ļ¼ĖņØä Ļ▓ĆĒåĀĒĢśņŚ¼ 11Ļ░£ ņŗ£ļ▓öļīĆĒĢÖņØś ĒÖłĒÄśņØ┤ņ¦ĆņØś ļé┤ņÜ®ņØä ņ×¼ĒÖĢņØĖĒĢśņśĆļŗż[
31]. ņĢäņÜĖļ¤¼ ļ»ĖĻĄŁņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņÜ┤ņśüĒĢśĻ│Ā ņ׳ļŖö ļīĆĒĢÖļōżņØ┤ ļ░£Ēæ£ĒĢ£ ņØśĒĢÖĻĄÉņ£Ī ļģ╝ļ¼ĖĻ│╝ ņäĀļÅäņĀüņ£╝ļĪ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņÜ┤ņśü ņżæņØĖ ņāīĒöäļ×Ćņŗ£ņŖżņĮö ņØśĻ│╝ļīĆĒĢÖ(University of California, San Francisco, UCSF)ņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ļ░£Ļ│╝ ņÜ┤ņśüņØä ļŗ┤ļŗ╣ĒĢśĻ│Ā ņ׳ļŖö 2ļ¬ģņØś ņ▒ģņ×äĻĄÉņłśļź╝ ņ┤łņ▓ŁĒĢśņŚ¼ ĻĄÉņ£ĪĻ│╝ņĀĢ ņÜ┤ņśüņØś ņŗżņĀ£ņÖĆ Ļ▓ĮĒŚśņĀĢļ│┤ļź╝ ņłśņ¦æĒĢśņśĆļŗż.
11Ļ░£ ņŗ£ļ▓öļīĆĒĢÖņØś ĻĖ░ļ│ĖņØśĒĢÖĻĄÉņ£ĪĻ│╝ņĀĢ ĻĄ¼ņĪ░, ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØś ĒÄĖņä▒ļ░®ņŗØ, ņ”ē ņĀĢĻĘ£Ļ│╝ņĀĢĻ│╝ ļ╣äņĀĢĻĘ£Ļ│╝ņĀĢ, ĒŖ╣ļ│äĻ│╝ņĀĢņØś ņ£Āļ¼┤, ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ┤ĆļĀ© Ļ│╝ņĀĢļ¬ģ, Ļ░£ņäż ĒĢÖļģä(ņŗ£ĻĖ░), ĒĢÖņĀÉ, ĒĢÖņŖĄņä▒Ļ│╝ ļśÉļŖö ĻĄÉņ£ĪņŻ╝ņĀ£, ĻĄÉņłś-ĒĢÖņŖĄņĀäļץ ļ░Å ĻĖ░ĒāĆ ĻĄÉņ£ĪĒÖśĻ▓ĮņØä ņĪ░ņé¼ĒĢśņśĆļŗż. ņłśņ¦æĒĢ£ ņ×ÉļŻīņØś ļé┤ņÜ®ļČäņäØņØä ĒåĄĒĢśņŚ¼ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņ£ĀĒśĢļ│äļĪ£ ļČäļźśĒĢśĻ│Ā ļīĆĒĢÖļ│ä ĒŖ╣ņä▒ņØä ļ╣äĻĄÉĒĢśņśĆļŗż.
2. ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ® ļČäņäØĻ▓░Ļ│╝
1) ĻĄÉņ£ĪĻ│╝ņĀĢ ņÜ┤ņśüņ▓┤Ļ│äņØś ņ£ĀĒśĢ
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ ņÜ┤ņśüņ▓┤Ļ│äļź╝ 3Ļ░Ćņ¦Ć ņ£ĀĒśĢņ£╝ļĪ£ ļČäļźśĒĢśņśĆļŗż(
Table 3). ņ£ĀĒśĢ 1ņØĆ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņĀĢĻĘ£ĻĄÉņ£ĪĻ│╝ņĀĢņ£╝ļĪ£ ņÜ┤ņśüĒĢśĻ│Ā, ļÅÖņŗ£ņŚÉ ĒŖ╣ļ│äĻ│╝ņĀĢņØä Ļ░£ņäżĒĢśņśĆļŗż. ĒŖ╣ļ│äĻ│╝ņĀĢņØĆ ĒĢÖņāØņØś ņäĀĒāØĻČīņØä ĒÖĢļīĆĒĢśļŖö Ļ░£ļģÉņØä ļäśņ¢┤ņä£, ĒĢÖņāØņØä ņäĀļ░£ĒĢśĻ│Ā ņןĒĢÖĻĖłņØä ņ¦ĆĻĖēĒĢśļŖö ļō▒ ņ¦æņżæņĀüņ£╝ļĪ£ ĻĄÉņ£ĪĒĢśĻ│Ā ņäØņé¼ĒĢÖņ£äļź╝ ņĘ©ļōØĒĢĀ ņłś ņ׳ļŖö ĒöäļĪ£ĻĘĖļשņØ┤ļŗż. ņØ┤ņŖżĒŖĖ ņ║ÉļĪżļØ╝ņØ┤ļéś ļĖīļĪ£ļöö ņØśĻ│╝ļīĆĒĢÖ, ĒÄ£ņŗżļ░öļŗłņĢä ņŻ╝ļ”Į ņØśĻ│╝ļīĆĒĢÖ, ņø©ļĀī ņĢīĒżĒŖĖ ļĖīļØ╝ņÜ┤ ņØśĻ│╝ļīĆĒĢÖ, ņØĖļööņĢĀļéś ņØśĻ│╝ļīĆĒĢÖņØ┤ ņØ┤ ņ£ĀĒśĢņŚÉ ĒĢ┤ļŗ╣ļÉ£ļŗż. ņ£ĀĒśĢ 2ļŖö ņ£ĀĒśĢ 1ņØś ļīĆĒĢÖĻ│╝ ļ¦łņ░¼Ļ░Ćņ¦ĆļĪ£ ņĀĢĻĘ£ĻĄÉņ£ĪĻ│╝ņĀĢņØä Ļ░£ņäżĒĢśņśĆņ¦Ćļ¦ī ļ│äļÅäņØś ĒŖ╣ļ│äĻ│╝ņĀĢņØĆ ņÜ┤ņśüĒĢśņ¦Ć ņĢŖņØĆ ĻĄ░ņŚÉ ņåŹĒĢ£ļŗż. ņØ┤ ņ£ĀĒśĢņŚÉļŖö UCSF, ļ®öņØ┤ņÜö Ēü┤ļ”¼ļŗē ņĢīļ”ŁņŖż ņØśĻ│╝ļīĆĒĢÖ, ļ»Ėņŗ£Ļ░ä ņØśĻ│╝ļīĆĒĢÖ, ļē┤ņÜĢ ņØśĻ│╝ļīĆĒĢÖ ļō▒ 4Ļ░£ĻĄÉņśĆļŗż. ņ£ĀĒśĢ 3ņØĆ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ņÜ®ņ¢┤ļź╝ ĒŖ╣ņĀĢĒĢśļŖö Ļ│╝ņĀĢļ¬ģņØĆ ņŚåņ¦Ćļ¦ī, ĻĖ░ņ┤łņØśĒĢÖ-ņ×äņāüņØśĒĢÖ-ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ļéśņäĀĒśĢņ£╝ļĪ£ ĒåĄĒĢ®ĒĢśņŚ¼ ĻĖ░ņĪ┤ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņāüļŗ╣ ļČĆļČä ņ£ĄĒĢ®ņŗ£Ēé© ļīĆĒĢÖņØ┤ļŗż. 11Ļ░£ ļīĆĒĢÖņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØś ĒĢÖļģä/ņŗ£ĻĖ░ļ│ä ļ░░ņ╣ś, ĒāĆ Ļ│╝ņĀĢĻ│╝ņØś ņ£ĀĻĖ░ņĀü ņŚ░Ļ│äņä▒, ĻĄÉņ£Īļé┤ņÜ® ļō▒ ņŻ╝ņÜö ĒŖ╣ņä▒ņØä ņÜöņĢĮĒĢśļ®┤
Appendix 5ņÖĆ Ļ░Öļŗż.
2) ņ║śļ”¼ĒżļŗłņĢä ļŹ░ņØ┤ļ╣äņŖż ļīĆĒĢÖ ņé¼ļĪĆ
ņ║śļ”¼ĒżļŗłņĢä ļŹ░ņØ┤ļ╣äņŖż ņØśĻ│╝ļīĆĒĢÖņØś Ļ▓ĮņÜ░ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņĀ£3ņØś ņČĢņ£╝ļĪ£ ĒĢśņŚ¼ 4Ļ░£ņØś ŌĆśthreadsŌĆÖļź╝ Ļ░£ļ░£ĒĢśņśĆĻ│Ā, ĻĖ░ņĪ┤ ŌĆśHealth & HumanityŌĆÖ ļ░Å ŌĆśļŗźĒä░ļ¦üŌĆÖņØä ļ│┤Ļ░ĢĒĢśĻ│Ā ņĀä Ļ│╝ņĀĢņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØ┤ ļŗżļŻ©ņ¢┤ņ¦ł ņłś ņ׳ļÅäļĪØ I-EXPLOREļØ╝ļŖö ņāł ĻĄÉņ£ĪĻ│╝ņĀĢņØä 2021ļģä 8ņøöņŚÉ ņŗ£ņ×æĒĢśņśĆļŗż. ņØ┤ ļīĆĒĢÖņØĆ ņĀäņ▓┤ ĻĄÉņ£ĪĻ│╝ņĀĢ ĻĖ░Ļ░äņØś ļ│ĆĒÖö ņŚåņØ┤ ņĢĮ 120ņŗ£Ļ░ä(ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ 30ņŗ£Ļ░ä, ĻĖ░ņ┤łņØśĒĢÖĻ│╝ ņ×äņāüņØśĒĢÖ 60ņŗ£Ļ░ä, Ļ│ĄĒåĄņŚŁļ¤ē ļ░░ņ¢æņØä ņ£äĒĢ£ ĒåĄĒĢ®Ļ│╝ņĀĢ[I-RESTORE] 30ņŗ£Ļ░ä)ņØä ņČöĻ░ĆĒĢśņŚ¼ ĻĄÉņ£ĪĻ│╝ņĀĢņØä Ļ░£ĒÄĖĒĢśņśĆļŗż.
1ĒĢÖļģä ŌĆśHuman Architecture and FunctionŌĆÖ Ļ│╝ņĀĢņŚÉņä£ ĒĢ┤ļČĆĒĢÖ ļ░Å ņĪ░ņ¦üĒĢÖņØä ĻĄÉņ£ĪĒĢśļ®┤ņä£ ĒĢÖņāØļōżņŚÉĻ▓ī ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉņØä ņåīĻ░£ĒĢ£ļŗż. ŌĆśMolecular and Cellular MedicineŌĆÖ Ļ│╝ņĀĢņŚÉņä£ļŖö ņāØĒÖöĒĢÖ, ņ£ĀņĀäĒĢÖ, ņāØļ”¼ĒĢÖ ļ░Å ņĢĮļ”¼ĒĢÖĻ│╝ ĒĢ©Ļ╗ś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ļČäņĢ╝ņØś Ļ│╝ĒĢÖņĀü ļČäņäØ, Ļ│Ąņżæļ│┤Ļ▒┤, Ļ▒┤Ļ░ĢņØś ņé¼ĒÜīņĀü Ļ▓░ņĀĢņÜöņØĖņØä ĒĢÖņŖĄĒĢ£ļŗż. ŌĆśPathogens and Host DefenseŌĆÖ Ļ│╝ņĀĢņØĆ ļ»ĖņāØļ¼╝ĒĢÖ, ļ®┤ņŚŁĒĢÖ, ļ│æļ”¼ĒĢÖ ļ░Å ņĢĮļ”¼ĒĢÖ ĒåĄĒĢ®Ļ│╝ļ¬®ņ£╝ļĪ£ ņØ┤ Ļ│╝ņĀĢņŚÉņä£ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄ¼ņä▒ņÜöņåī ņżæ Ļ▒┤Ļ░ĢņØś ņé¼ĒÜīņĀü Ļ▓░ņĀĢ ļ░Å ļ│┤Ļ▒┤ņØśļŻīņØś ĒśĢĒÅēņä▒ņŚÉ ļīĆĒĢśņŚ¼ ĒĢÖņŖĄĒĢ£ļŗż. I-RESTORE Ļ│╝ņĀĢņŚÉņä£ļŖö ņĀäļ¼Ėņ¦üņóģ Ļ░ä ĒśæļĀź, ņ×äņāüĻ▓ĮĒŚś, ņ×äņāüņłĀĻĖ░ ņøīĒü¼ņłŹ, ņ¦äļĪ£ĒāÉņāē, ļ”¼ļŹöņŗŁ ĒøłļĀ©ņØä ņ¦æņżæņĀüņ£╝ļĪ£ ĻĄÉņ£ĪĒĢ£ļŗż.
2ĒĢÖļģä ŌĆśEndocrinology, Gastroenterology and ReproductionŌĆÖ, ŌĆśSkin and Musculo-Skeletal Systems with CapstonesŌĆÖ, ŌĆśBrain and Behavior with CapstoneŌĆÖ Ļ│╝ņĀĢņŚÉņä£ļŖö ņĀĢņāü ņāüĒā£ņØś ņāØņØśĒĢÖĻ│╝ ļ╣äņĀĢņāü ņāüĒā£ņØś ņ×äņāüņØśĒĢÖĻ│╝ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ņÖäņĀäĒĢ£ ĒåĄĒĢ®ĒĢÖņŖĄņØä ņ£ĀļÅäĒĢ£ļŗż. 3ĒĢÖļģä ņ×äņāüņŗżņŖĄ Ļ│╝ņĀĢņŚÉņä£ļŖö Ļ░üĻ│╝ņØś ņ×äņāüņŗżņŖĄņØä ņłśĒ¢ēĒĢśĻ│Ā, ņŗżņŖĄņØä ļ¦łņ╣Ā ļĢīļ¦łļŗż 1ļģäĻ░ä 6Ļ░£ņØś intersession(Ļ░ü 1ņŻ╝ņö®)ņØä Ļ▒░ņ╣śĻ▓ī ļÉśļŖöļŹ░, ņØ┤ļĢī ņĢ×ņä£ ļ░░ņøĀļŹś I-EXPLOREņØś 3Ļ░£ ņČĢņØä ļŗżņŗ£ ĒĢ£ļ▓ł ĒåĄĒĢ® ĻĄÉņ£ĪĒĢśĻ│Ā ĻĖ░ņ┤łņØśĒĢÖ, ņ×äņāüņØśĒĢÖ ļ░Å ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņ¦äļŻīĒÖśĻ▓Į ļ¦źļØĮņŚÉņä£ ĒåĄĒĢ®ĒĢśņŚ¼ ņ×¼ņĪ░ļ¬ģĒĢ£ļŗż.
3) ņāīĒöäļ×Ćņŗ£ņŖżņĮö ņØśĻ│╝ļīĆĒĢÖ(UCSF) ņé¼ļĪĆ
UCSFļŖö 21ņäĖĻĖ░ ņØśļŻīņÜöĻĄ¼ņŚÉ ļČĆĒĢ®ĒĢĀ ņłś ņ׳ļÅäļĪØ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖĻ│╝ ĒāÉĻĄ¼ņŚŁļ¤ēņØä Ļ░ĢĒÖöĒĢśĻ│Ā ĻĘ╝Ļ▒░ ļ░öĒāĢ ļ░Å ĒÖśņ×É ņżæņŗ¼ ņ¦äļŻīņŚŁļ¤ēņØä ņ¦ĆņåŹņĀüņ£╝ļĪ£ Ē¢źņāüņŗ£ĒéżĻĖ░ ņ£äĒĢśņŚ¼ 2016ļģä ņāłļĪ£ņÜ┤ ĻĄÉņ£ĪĻ│╝ņĀĢņØĖ ŌĆśBridge CurriculumŌĆÖņØä ņŗ£ņ×æĒĢśņśĆļŗż. ņØ┤ Ļ│╝ņĀĢņØĆ 4ļģä, 3ļŗ©Ļ│äļĪ£ ĻĄ¼ņä▒ļÉśņ¢┤ ņ׳ļŗż. ŌĆśFoundation 1 (F1)ŌĆÖņØĆ ņ×äņāüņŗżņŖĄ ņĀä ņŗ£ĻĖ░ņØ┤ļ®░ ĻĖ░ņĪ┤ņØś ņ×äņāüĻ│╝ ĻĖ░ņ┤łĻ░Ć ĒåĄĒĢ®ļÉ£ ŌĆśFoundation ScienceŌĆÖ ļĖöļĪØĻ│╝ņĀĢ, ŌĆśCore InquiryŌĆÖ Ļ│╝ņĀĢĻ│╝ ļŹöļČłņ¢┤ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ĻĄÉņ£ĪĒĢśļŖö ŌĆśClinical Microsystems Clerkship (CMC)ŌĆÖ Ļ│╝ņĀĢņ£╝ļĪ£ ĻĄ¼ņä▒ļÉśņ¢┤ ņ׳ļŗż. ŌĆśFoundation 2 (F2)ŌĆÖ ņŗ£ĻĖ░ņŚÉļŖö ĒĢĄņŗ¼ ņ×äņāüņŗżņŖĄņØä ņ¦äĒ¢ēĒĢśļ®┤ņä£ ŌĆśFamily and Community Medicine (FCM)ŌĆÖņØä ĒåĄĒĢśņŚ¼ F1ņŚÉņä£ ĒĢÖņŖĄĒĢ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ░£ļģÉĻ│╝ ņ¦ĆņŗØņØä ĒÖśņ×É ņ¦äļŻīņŚÉ ņĀüņÜ®ĒĢśĻ▓ī ļÉ£ļŗż. ŌĆśCareer LaunchingŌĆÖ ņŗ£ĻĖ░ņŚÉļŖö ņĪĖņŚģ Ēøä ņØśĒĢÖĻĄÉņ£ĪņŚÉņä£ ņĀäĻ│ĄĒĢĀ ļČäņĢ╝ņŚÉ ļīĆĒĢ£ ĒāÉņāē ļ░Å ņŗ¼ĒÖö Ļ│╝ņĀĢņØ┤ļŗż. ņØ┤ļĢī ŌĆśInquiry Curriculum-Deep ExploreŌĆÖļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ņŗ¼ĒÖöĒĢÖņŖĄļÅä Ļ░ĆļŖźĒĢśļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØĖ ŌĆśCMCŌĆÖ Ļ│╝ņĀĢņØś ĒŖ╣ņ¦ĢņØĆ ņĪ░ĻĖ░ ņ×äņāüļģĖņČ£Ļ│╝ ņóģļŗ©ņĀü ņĀæĻĘ╝ņØ┤ļŗż. ņ”ē ĒĢÖņāØļōżņØĆ ņØśĻ│╝ļīĆĒĢÖ ņ×ģĒĢÖ ņ¦üĒøä 3ņŻ╝ņ¦ĖļČĆĒä░ ĒÖśņ×É ņ¦äļŻī ļ¦źļØĮņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ ņŗ£ņŖżĒģ£ņØś Ē¢źņāü ļé┤ņÜ®ņØä ļ░░ņÜ░Ļ│Ā ĒÖśņ×É ņ¦äļŻī ņ×äņāüĻĖ░ņłĀņØä Ļ░ÖņØ┤ ņĀæļ¬®ĒĢ┤Ļ░äļŗż. ņØ┤ļ¤¼ĒĢ£ ĻĄÉņ£ĪņØĆ F1 ņŗ£ĻĖ░ ņŻ╝ 1ĒÜī, 18Ļ░£ņøö ļÅÖņĢł ņ¦ĆņåŹļÉśļ®░ 1ļ¬ģņØś ņ×äņāüĻĄÉņłśĻ░Ć 5ŌĆō6ļ¬ģņØś ĒĢÖņāØņ£╝ļĪ£ ĻĄ¼ņä▒ļÉ£ ņåīĻĘĖļŻ╣ņØä ļ¦ĪņĢä ņĮöņ╣ŁĒĢśļ®░, Ļ░üņóģ ņ×äņāüņ¦äļŻī ņłĀĻĖ░ņÖĆ ļŹöļČłņ¢┤ ņØśļŻīņŗ£ņŖżĒģ£ Ē¢źņāü ĻĖ░ņłĀ, ĒÖśņ×ÉņĢłņĀä ļō▒ņØä ĒåĄĒĢ®ņĀüņ£╝ļĪ£ ņé¼Ļ│ĀĒĢśĻ│Ā ļ░░ņÜĖ ņłś ņ׳ļÅäļĪØ ņ¦ĆļÅäĒĢ£ļŗż. 2ĒĢÖļģä 12ņøöļČĆĒä░ 14Ļ░£ņøöņŚÉ Ļ▒Ėņ│É ņØ┤ļŻ©ņ¢┤ņ¦ĆļŖö F2 ļÅÖņĢłņŚÉļŖö ĒĢĄņŗ¼ ņ×äņāüņŗżņŖĄņØä ļÅīļ®┤ņä£ ŌĆśFCMŌĆÖņØä ĒåĄĒĢśņŚ¼ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ņŚŁļ¤ēņØä Ļ░ĢĒÖöĒĢ£ļŗż. ņ”ē ĒĢÖņāØļōżņØĆ ņ¦ĆņŚŁņé¼ĒÜīņØś Ļ░ĆņĀĢņØśĒĢÖĻ│╝ Ēü┤ļ”¼ļŗēņŚÉ ĒīīĻ▓¼ņØä ļéśĻ░Ć 1ņ░© ņ¦äļŻīļź╝ Ļ▓ĮĒŚśĒĢśļ®┤ņä£, ņ¦ĆņŚŁņé¼ĒÜīņŚÉņä£ ļŗżļŻ©ņ¢┤ņĀĖņĢ╝ ĒĢĀ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ┤ĆļĀ© ņØ┤ņŖłļź╝ Ļ▓ĮĒŚśĒĢśĻ│Ā ņ¦ĆļÅäĻĄÉņłśņÖĆ ĒåĀļĪĀĒĢśĻ▓ī ļÉ£ļŗż. Ļ░ĆņĀĢņØśĒĢÖĻ│╝ Ēü┤ļ”¼ļŗēņØ┤ ņŚåļŖö ņŻ╝ņŚÉļŖö ļ│æņøÉ ļé┤ Ļ░ĆņĀĢņØśĒĢÖ ņäĖļ»ĖļéśņŚÉ ņ░ĖņŚ¼ĒĢśņŚ¼ 1ņ░© ņ¦äļŻīņÖĆ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ┤ĆļĀ© ņŻ╝ņÜö ņØ┤ņŖłļź╝ ĒåĀļĪĀĒĢ£ļŗż.
ņĪĖņŚģ Ēøä ņĀäĻ│ĄĒĢśĻ▓ī ļÉĀ ņ×äņāüĻ│╝ļź╝ ĒāÉņāēĒĢśļŖö Ļ│╝ņĀĢņØĖ ŌĆśInquiry Curriculum-Deep ExploreŌĆÖņØś Ļ▓ĮņÜ░ ņä£ļĖī ņØĖĒä┤ņŗŁ ļ░Å ŌĆśscholarly projectŌĆÖņŚÉ ņ░ĖņŚ¼ĒĢśļ®┤ņä£ ņØśļŻīņŗ£ņŖżĒģ£ ļé┤ņÜ®ņØä ņ×äņāüņŗżņŖĄņŚÉ ņĀæļ¬®ņŗ£Ēé©ļŗż. ĻĘĖ ņśłļĪ£ 2019ļģä 4ņøöļČĆĒä░ ņŗ£ņ×æĒĢ£ ŌĆśSPAN (Specialty Practice Ambulatory sub-interNship)ŌĆÖņØĆ ŌĆścareer launchingŌĆÖ ņżæ ņĢ×ņ£╝ļĪ£ ņ¦Ćļ¦ØĒĢśļĀżļŖö ņĀäĻ│ĄĻ│╝ ĻĄÉņłśņÖĆ 1:1 ļ®śĒåĀļ¦üņØä ĒĢśņŚ¼ ņŗżņĀ£ ĒÖśņ×É ņ¦äļŻīņØś ĻĖ░ņłĀņØä ņØĄĒ׳ļŖö, ļĀłņ¦ĆļŹśĒŖĖ ņżĆļ╣äĻ│╝ņĀĢņØä ņ£äĒĢ£ ĒöäļĪ£ĻĘĖļשņØ┤ļŗż. ņØ┤ Ļ│╝ņĀĢņŚÉņä£ļŖö ņĢ×ņä£ ņŗ£ĻĖ░ 1, 2ņŚÉ ŌĆśCMCŌĆÖ, ŌĆśFCMŌĆÖņØä ĒåĄĒĢśņŚ¼ ĒĢÖņŖĄĒĢ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ņ¦ĆņŗØņØä ļ░öĒāĢņ£╝ļĪ£ ļ®śĒåĀļ¦ü ļŗ┤ļŗ╣ ĻĄÉņłśņÖĆ ņŗ¼ĒÖöĒĢÖņŖĄņØä ĒĢ£ļŗż.
3. ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ® ņÜöņĢĮ
ļ»ĖĻĄŁņØś 11Ļ░£ ņŗ£ļ▓öļīĆĒĢÖņØś ĻĄÉņ£ĪĻ│╝ņĀĢ ļ╣äĻĄÉļČäņäØ Ļ▓░Ļ│╝ļź╝ ņÜöņĢĮĒĢśļ®┤ ļŗżņØīĻ│╝ Ļ░Öļŗż. ņ▓½ņ¦Ė, ĻĖ░ņ┤łņØśĒĢÖĻ│╝ ņ×äņāüņØśĒĢÖņØä ĒåĄĒĢ®ņĀüņ£╝ļĪ£ ņĀäņ▓┤ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ĻĄ¼ņä▒ĒĢśĻ│Ā ĒÖśņ×É ņżæņŗ¼ņä▒Ļ│╝ ņé¼ĒÜīņĀü ļ¦źļØĮņŚÉņä£ Ļ▒┤Ļ░ĢĻ│╝ ņ¦łļ│æņŚÉ ļīĆĒĢ£ ĒżĻ┤äņĀü ņĀæĻĘ╝ņØä ņŗ£ļÅäĒĢśņśĆļŗż. ļæśņ¦Ė, ĒåĄĒĢ®ņØĖļ¼Ėņé¼ĒÜīņØśĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņØśĒĢÖĻĄÉņ£ĪņØś ņĀ£3ņØś ņČĢņ£╝ļĪ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņĀæļ¬®ĒĢśņŚ¼ ĒåĄĒĢ®ņĀü-ļéśņäĀĒśĢ-ņóģļŗ©ņĀüņ£╝ļĪ£ ĻĄÉņ£ĪĒĢśĻ│Ā ņ׳ļŗż. ņģŗņ¦Ė, ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ┤ĆļĀ© Ļ│╝ņĀĢņØä ņŗĀņäżĒĢśņŚ¼ Ļ░ĢĒÖöĒĢ£ ļīĆĒĢÖņØ┤ 11Ļ░£ ļīĆĒĢÖ ņżæ 9Ļ░£ ļīĆĒĢÖņ£╝ļĪ£ ņ×äņāüņŗżņŖĄ ņĀäņŚÉļŖö Ļ░ĢņØś, ņåīĻĘĖļŻ╣ ĒÖ£ļÅÖ, ļ®śĒåĀļ¦ü, ņ×äņāüņłĀĻĖ░ ĻĄÉņ£Ī ļō▒ ļŗżņ¢æĒĢ£ ļ░®ļ▓Ģņ£╝ļĪ£ ĻĄÉņ£ĪĒĢśĻ│Ā ņ׳Ļ│Ā, ņ×äņāüņŗżņŖĄ ņŗ£ĻĖ░ņŚÉļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ĒøłļĀ©ļ░øņØĆ ĻĄÉņłśĻ░Ć ņ¦æņżæ ļ®śĒåĀļ¦üņØä ĒĢśĻ▒░ļéś, ņ¦ĆņŚŁņé¼ĒÜī Ļ░£ņØĖ ņØśņøÉ ļō▒Ļ│╝ ņŚ░Ļ│äĒĢśņŚ¼ ņĀĆĒĢÖļģäņŚÉ ĒĢÖņŖĄĒĢśņśĆļŹś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ņØ┤ļĪĀņØä ĒśäņןņŚÉ ņĀæļ¬®ĒĢ┤ļ│┤Ļ│Ā ņŗ¼ĒÖöĒĢśļŖö Ļ│╝ņĀĢņ£╝ļĪ£ ņÜ┤ņśüĒĢśĻ│Ā ņ׳ļŗż. ļäĘņ¦Ė, ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ĒŖ╣ļ│äĻ│╝ņĀĢņØä ļæÉņ¢┤ ņłśļŻīņ”Ø, ņäØņé¼ĒĢÖņ£äļź╝ ļČĆņŚ¼ĒĢśĻ▒░ļéś ņŚ░ĻĄ¼ņŚŁļ¤ē Ļ░ĢĒÖö, ņØĖĒä┤ņŗŁ ĒöäļĪ£ĻĘĖļשņØś ņäĀĒāØĻ│╝ņĀĢņØä Ļ░£ņäżĒĢśĻ│Ā ņ׳ļŗż.
ĻĄŁļé┤Ńā╗ņÖĖ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĒśäĒÖ® ņŗ£ņé¼ņĀÉ
ļ»ĖĻĄŁņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ▓ĮĒŚśĻ│╝ ĻĄŁļé┤ ĻĄÉņ£ĪĻ│╝ņĀĢ ĒśäĒÖ® ļ░Å ņÜöĻĄ¼ļÅä Ļ▓░Ļ│╝ļź╝ ļ░öĒāĢņ£╝ļĪ£ ĻĄŁļé┤ ĻĄÉņ£ĪĻ│╝ņĀĢ ļÅäņ×ģņØä ņ£äĒĢ┤ Ļ│ĀļĀżĒĢ┤ņĢ╝ ĒĢĀ ņé¼ĒĢŁĻ│╝ ĻĄÉņ£ĪĻ│╝ņĀĢ ņäżĻ│äņøÉņ╣ÖņØ┤ļéś ļ░®Ē¢źņä▒ņØä ņĀ£ņŗ£ĒĢśļ®┤ ļŗżņØīĻ│╝ Ļ░Öļŗż. ņÜ░ņäĀ ĻĄŁļé┤ ļ│┤Ļ▒┤ņØśļŻīņ▓┤Ļ│äļŖö ļ»ĖĻĄŁĻ│╝ ņāüņØ┤ĒĢśļŗż. ĒŖ╣Ē׳ Ļ▒┤Ļ░Ģļ│┤ĒŚśņ▓┤Ļ│ä, ņłśĻ░Ćņ▓┤Ļ│ä, ļ│┤Ļ▒┤ņØśļŻīņ▓┤Ļ│äņØś ņ░©ņØ┤Ļ░Ć ņĪ┤ņ×¼ĒĢśļ»ĆļĪ£ ĻĄŁļé┤ ļÅäņ×ģ ņĀä ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉ ņĀĢņØśņÖĆ ĻĄŁļé┤ ņāüĒÖ®ņŚÉ ļ¦×ļŖö ĻĄÉņ£Īļ▓öņ£äņÖĆ ļé┤ņÜ®ņØä ļ¬ģĒÖĢĒĢśĻ▓ī ĒĢśļŖö Ļ│╝ņĀĢņØ┤ ļ░śļō£ņŗ£ ņäĀĒ¢ēļÉśņ¢┤ņĢ╝ ĒĢ£ļŗż[
2]. ļśÉĒĢ£ ņØ┤ĒĢ┤ļŗ╣ņé¼ņ×ÉņØĖ ĻĄÉņłśņ×ÉņÖĆ Ēö╝ĻĄÉņ£Īņ×ÉņØĖ ĒĢÖņāØļōżņØ┤ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņŚÉ ļīĆĒĢ┤ ĻĖŹņĀĢņĀüņØĖ ņØĖņŗØņØä Ļ░Ćņ¦ł ņłś ņ׳ļÅäļĪØ ņ¦äņ¦ĆĒĢ£ ļģ╝ņØśņÖĆ ņØśĻ▓¼ņłśļĀ┤ņØ┤ ĒĢäņÜöĒĢśĻ▓Āļŗż. ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØ┤ ļ»Ėļלņ¦ĆĒ¢źņĀüņØĖ ĻĄÉņ£Īļ░®Ē¢źņØ┤ļØ╝ ĒĢĀņ¦ĆļØ╝ļÅä ņØśĻ│╝ļīĆĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ ņĀäļ░śņØś ļ│ĆĒÖöĻ░Ć ĒĢäņŚ░ņĀüņØ┤ļ»ĆļĪ£ ļ¼╝ļ”¼ņĀü, ņŗ¼ļ”¼ņĀü ņĀĆĒĢŁļÅä ņśłņāüĒĢĀ ņłś ņ׳ļŗż. ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ņĀæļ¬®ņØś ņä▒Ļ│Ą ņŚ¼ļČĆļŖö ņØ┤ĒĢ┤Ļ┤ĆĻ│äņ×ÉņØś ņłśņÜ®ņä▒ņŚÉ ļŗ¼ļĀż ņ׳ļŗżļŖö ņŚ░ĻĄ¼Ļ░Ć ņØ┤ļź╝ ļÆĘļ░øņ╣©ĒĢśĻ│Ā ņ׳ļŗż[
32,
33]. ņØśĻ│╝ļīĆĒĢÖ 6ļģäņĀ£ ļģ╝ņØśĻ░Ć ļ¦łļ¼┤ļ”¼ļÉśļ®┤ņä£ ļ│ĆĒÖöņØś ņĀ£ļÅäņĀü ĻĖ░ļ░śņØ┤ ļ¦łļĀ©ļÉśņŚłļŗżļ®┤, ņØ┤ņĀ£ ņĀĢļČĆņÖĆ ņØśļŻīĻ│äĻ░Ć ĒĢ®ņŗ¼ĒĢśņŚ¼ ņØśĻ│╝ļīĆĒĢÖņØś ļ│ĆĒÖöļź╝ ņ┤ēņ¦äĒĢśĻĖ░ ņ£äĒĢ£ ņŗżņ¦łņĀüņØ┤Ļ│Ā ņ¦ĆņåŹņĀüņØĖ ņ¦ĆņøÉĻ│╝ ļģĖļĀźņØ┤ ĒĢäņÜöĒĢ£ ņŗ£ņĀÉņØ┤ļŗż.
ĒĢ£ĻĄŁĒśĢ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ ĻĄ¼ņä▒ņØä ņ£äĒĢ┤ Ļ│ĀļĀżĒĢśņŚ¼ņĢ╝ ĒĢśļŖö ļČĆļČäļōżņØä ņĀĢļ”¼ĒĢ┤ ļ│┤ļ®┤ ļŗżņØīĻ│╝ Ļ░Öļŗż. ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØś ņŻ╝ņÜö ņŻ╝ņĀ£ ņśüņŚŁņØä ņĀä ĒĢÖļģäņŚÉ Ļ▒Ėņ│É ņóģļŗ©ņĀüņ£╝ļĪ£ ļ░░ņ╣śĒĢśĻ│Ā, ņĄ£ļīĆĒĢ£ ĻĖ░ņ┤łņØśĒĢÖ, ņ×äņāüņØśĒĢÖĻ│╝ ĒåĄĒĢ®ĒĢśĻ│Ā, ĻĄÉņ£ĪņØś ļé┤ņÜ®Ļ│╝ ņłśņżĆņØĆ ĒĢÖļģäĻ│╝ ĒĢÖņāØņØś ļ░£ļŗ¼ņŚÉ ļ¦×ņČöņ¢┤ ļéśņäĀĒśĢņ£╝ļĪ£ ņŚ░Ļ│äĒĢ£ļŗż. ĻĖ░ņĪ┤ ĻĄÉņ£ĪĻ│╝ņĀĢņØ┤ļéś ņØ┤ĒĢ┤Ļ┤ĆĻ│äņ×É ņé¼ņØ┤ņØś ņČ®ļÅīĻ│╝ ņĀĆĒĢŁņØ┤ ņśłņāüļÉśĻ▒░ļéś, ĻĄÉņ£ĪĒÖśĻ▓Į ļ░Å ņŚ¼Ļ▒┤ņāü ņŗĀĻĘ£Ļ│╝ņĀĢņØś Ļ░£ņäżņØ┤ ņ¢┤ļĀżņÜĖ Ļ▓ĮņÜ░, ĻĖ░ņĪ┤ņØś Ļ┤ĆļĀ© Ļ│╝ļ¬®ņØ┤ļéś Ļ│╝ņĀĢņŚÉ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś ļé┤ņÜ®ņØä Ļ░ĢĒÖöĒĢśņŚ¼ ņČöĻ░ĆĒĢśļŖö ļ░®ļ▓ĢņØä Ļ│ĀļĀżĒĢ┤ļ│╝ ņłś ņ׳ņØä Ļ▓āņØ┤ļŗż. ņ×äņāü ļ¦źļØĮņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņĀæĻĘ╝ĒĢśĻ│Ā ņĀüņÜ®ĒĢ┤ļ│╝ ņłś ņ׳ļÅäļĪØ ņ×äņāüņŗżņŖĄ ļśÉļŖö ĒåĄĒĢ® ņłśņŚģ ņØ╝ļČĆļź╝ ĒĢĀņĢĀĒĢśņŚ¼ ņé¼ļĪĆ ĒåĀļĪĀ ļō▒ņØś ņŗżņŖĄĻĄÉņ£ĪņØä ņŗ£ļÅäĒĢ┤ļ│╝ ņłś ņ׳ņØä Ļ▓āņØ┤ļŗż. ņØśņśłĻ│╝ ĒĢÖņāØ ļĢīļČĆĒä░ ņ¦äļŻīĒśäņןņŚÉ ņØĄņłÖĒĢ┤ņ¦ĆļŖö Ļ▓ĮĒŚśĒĢÖņŖĄņØ┤ ļÉśļÅäļĪØ ŌĆśĒÖśņ×É ļé┤ļ╣äĻ▓īņØ┤Ēä░ŌĆÖ, ŌĆśĻ▒┤Ļ░Ģņ”Øņ¦ä ņĮöņ╣ŁŌĆÖ ļō▒ ĒĢÖņāØņØś ņĀüĻĘ╣ņĀü ņ░ĖņŚ¼ļź╝ ņ┤ēņ¦äĒĢśļŖö ļŗżņ¢æĒĢ£ ĒöäļĪ£ĻĘĖļשņØä Ļ░£ļ░£ĒĢ£ļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ĻĄÉņ£ĪĒĢĀ ĻĄÉņłśļōżņØś ņŚŁļ¤ē Ļ░£ļ░£ņØä ņ£äĒĢ£ ŌĆśĻĄÉņłśĻ░£ļ░£ŌĆÖņØ┤ ņäĀĒ¢ē ļśÉļŖö ļÅÖņŗ£ņŚÉ ņŗ£Ē¢ēļÉśņ¢┤ņĢ╝ ĒĢ£ļŗż[
2]. ĻĖ░ņĪ┤ņŚÉ ņ¦äĒ¢ēļÉśņ¢┤ ņś© ļ│┤Ļ▒┤ņØśļŻīņĀĢņ▒ģ, ņŚŁĒĢÖ, ņØĖĻĄ¼ņ¦æļŗ©ņŚ░ĻĄ¼, ĻĘ╝Ļ▒░ ņżæņŗ¼ņØśĒĢÖ, ņØśļŻī ņ¦ł Ē¢źņāü ļ░Å ĒÖśņ×ÉņĢłņĀä ļō▒ņØś ņśüņŚŁņØä ņ¦äļŻī ļ¦źļØĮņŚÉņä£ ĒÖśņ×É ņżæņŗ¼ņ£╝ļĪ£ ĒåĄĒĢ®ņĀüņ£╝ļĪ£ ņĀüņÜ®ĒĢśĻ│Ā ļ¼ĖņĀ£ļź╝ ĒĢ┤Ļ▓░ĒĢśļŖö ĻĄÉņ£Īļ░®ļ▓ĢņØĆ ĻĄÉņłśļōżņŚÉĻ▓īļÅä ņāØņåīĒĢśļŗż. ļö░ļØ╝ņä£ ĻĄÉņłśļōżņØ┤ ļ©╝ņĀĆ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉ, ļ¬®ņĀü, Ēśäņן ņĀüņÜ® ļ░Å ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢśņŚ¼ ļ░░ņÜ░Ļ│Ā ņŗżņ▓£ĒĢĀ ņłś ņ׳ļÅäļĪØ ņ¦ĆņøÉĒĢ┤ņĢ╝ ĒĢĀ Ļ▓āņØ┤ļŗż.
ņØśĒĢÖĻĄÉņ£ĪņŚÉņä£ ņ×Āņ×¼ņĀü ĻĄÉņ£Ī(hidden curriculum)ņØś ĒÜ©Ļ│╝ļŖö ļ¦żņÜ░ Ēü¼ļŗż. ņĀĢĻĘ£Ļ│╝ņĀĢņŚÉņä£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ļ░░ņøĀļŗż ĒĢśļŹöļØ╝ļÅä ņŗżņĀ£ ņ¦äļŻīĒśäņןņŚÉņä£ ņŗżņŖĄ ņŗ£ ĻĄÉņłśĻ░Ć ņØ┤ļź╝ ņŗżņ▓£ĒĢśņ¦Ć ņĢŖļŖöļŗżļ®┤ ĒĢÖņāØļōżņØĆ ņØ┤ņŚÉ ļīĆĒĢ£ Ļ░Ćņ╣śļź╝ ņĢīņ¦Ć ļ¬╗ĒĢśĻ▓ī ļÉśĻ│Ā Ē¢ēļÅÖņ£╝ļĪ£ ņŗżņ▓£ĒĢśņ¦Ć ņĢŖĻ▓ī ļÉ£ļŗż. ĒśäņןņŚÉņä£ ĒĢÖņāØļōżņŚÉĻ▓ī ņŚŁĒĢĀļ¬©ļŹĖņØ┤ ļÉśļÅäļĪØ ĻĄÉņłśĻ░Ć ļ©╝ņĀĆ ņŗ£ņŖżĒģ£ņĀü ņé¼Ļ│Āļź╝ ĒåĄĒĢśņŚ¼ ĒÖśņ×É ņżæņŗ¼ņĀüņØĖ Ļ░Ćņ╣śĻĖ░ļ░ś ņ¦äļŻīļź╝ ļ│┤ņŚ¼ņŻ╝ņ¢┤ņĢ╝ ĒĢ£ļŗż. ņłśņŚģņØ┤ļéś ņŗżņŖĄĒÖśĻ▓ĮņØä ļäśņ¢┤ņä£, ļ│æņøÉņØś ņ¦ł Ē¢źņāü ĒīĆ, ĒÖśņ×É ņĢłņĀäĒīĆ ļō▒ ļŗżņ¢æĒĢ£ Ļ┤ĆļĀ© ļČĆņä£ņÖĆ ĒöäļĪ£ņĀØĒŖĖ ņłśņŚģ ļō▒ņØä ĒåĄĒĢ┤ ļŗżņ¢æĒĢ£ ĒĢÖņŖĄĒÖ£ļÅÖņØä ņĀ£Ļ│ĄĒĢĀ ņłś ņ׳ņ¢┤ņĢ╝ ĒĢĀ Ļ▓āņØ┤ļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£Īļé┤ņÜ®ņØĆ ņĀĢļÅäņØś ņ░©ņØ┤ļŖö ņ׳ņ¦Ćļ¦ī ņØśĻ│╝ļīĆĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņØ┤ļ»Ė ļ░śņśüļÉśņ¢┤ ņ׳ļŗż. ļö░ļØ╝ņä£ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØ┤ ĻĖ░ņĪ┤ ĻĄÉņ£ĪĻ│╝ņĀĢĻ│╝ ņ¢┤ļ¢╗Ļ▓ī ņŚ░Ļ│äļÉśĻ│Ā ņĪ░ĒÖöļÉĀ ņłś ņ׳ļŖöņ¦Ć ņé┤ĒÄ┤ļ│┤Ļ│Ā, ņØśĻ│╝ļīĆĒĢÖ ĒśäņŗżņØä Ļ│ĀļĀżĒĢ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖņĀäļץĻ│╝ ņÜ┤ņśüļ░®ņĢłņØä Ļ▓ĆĒåĀĒĢśņśĆļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØĆ ņ¦łļ│æņØś ņ¦äļŗ©Ļ│╝ ņ╣śļŻī, ĒÖśņ×ÉņÖĆ ņØśņé¼ļØ╝ļŖö ņ¦üņäĀņĀüņØĖ Ļ┤ĆĻ│äļ│┤ļŗżļŖö ĒÖśņ×É-Ļ░ĆņĪ▒-ņ¦ĆņŚŁņé¼ĒÜī-ņØśņé¼-ņØśļŻīņŗ£ņŖżĒģ£ņØ┤ ņä£ļĪ£ ņśüĒ¢źņØä ņŻ╝Ļ│Āļ░øņ£╝ļ®┤ņä£ ĻĖŹņĀĢ ļÉśļ©╣ņ×äĻ│╝ ļČĆņĀĢ ļÉśļ©╣ņ×äņØä ņŻ╝Ļ│Āļ░øļŖö ņŗ£ņŖżĒģ£ ņé¼Ļ│ĀļĪ£ ņĀæĻĘ╝ĒĢśļŖö ĒĢÖļ¼ĖņØ┤ļŗż. ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØĆ ņ¦ĆņŗØņØ┤ļéś ņłĀĻĖ░ņŚÉ ļ©Ėļ¼┤ļŖö Ļ▓āņØ┤ ņĢäļŗłļØ╝, ņŗżņĀ£ ņ¦äļŻīĒśäņןņŚÉņä£ ņŗ£ņŖżĒģ£ ņé¼Ļ│Āļź╝ ĒåĄĒĢ£ ĒåĄĒĢ®ņĀüņØĖ ņĀæĻĘ╝ņØä Ļ░ĢņĪ░ĒĢśļŖö Ļ▓āņ£╝ļĪ£, ĒÜ©ņ£©ņĀüņØ┤Ļ│Ā ĒÜ©Ļ│╝ņĀüņØ┤ļ®░ ņŗżĒśä Ļ░ĆļŖźĒĢ£ Ļ░Ćņ╣śĻĖ░ļ░ś ņØśļŻīļź╝ ņĀ£Ļ│ĄĒĢĀ ņłś ņ׳ļŖö ļŖźļĀźņØä ĒéżņøīņżĆļŗż[
4,
34].
Ļ▓░ļĪĀ
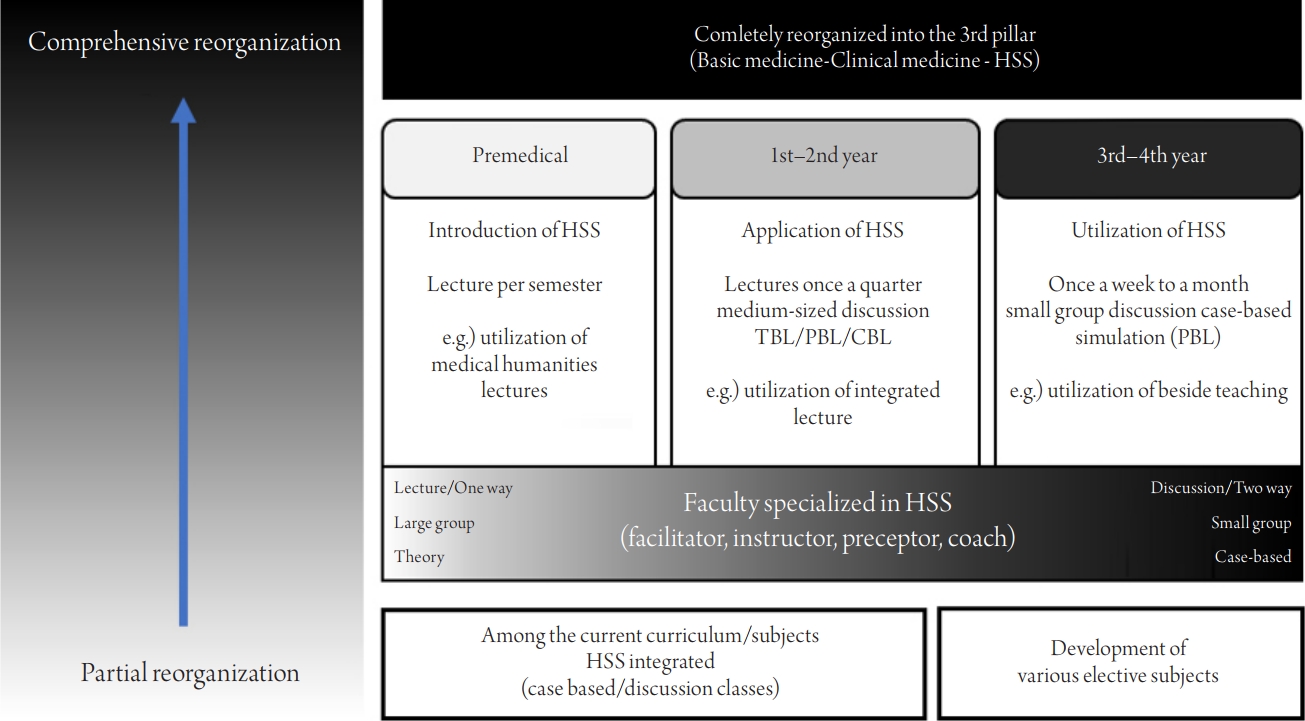
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņØśĻ│╝ļīĆĒĢÖņØś ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņĀüņÜ®ĒĢśļĀżļ®┤ Ļ░ü ņØśĻ│╝ļīĆĒĢÖņØś Ļ│ĄĒåĄņĀüņØĖ ĻĄÉĻ│╝Ļ│╝ņĀĢļ┐É ņĢäļŗłļØ╝ Ļ│Āņ£ĀņØś ņÜ┤ņśüņøÉņ╣ÖņØä Ļ░Ćņ¦ĆĻ│Ā Ļ░£Ļ░£ņØś ĒŖ╣ņä▒ņØä Ļ│ĀļĀżĒĢ£ ņĀüņÜ®ņØ┤ ĒĢäņÜöĒĢśļŗż. ļ¬©ļōĀ ņØśĻ│╝ļīĆĒĢÖņŚÉ Ļ░ÖņØĆ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņĀüņÜ®ĒĢĀ ņłśļŖö ņŚåņ¦Ćļ¦ī, ņØ╝ļ░śņĀüņØĖ ņØśĻ│╝ļīĆĒĢÖņØś ĻĄÉņ£ĪĻ│╝ņĀĢ ĒśĢņŗØņØä Ļ│ĀļĀżĒĢĀ ļĢī ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņĀüņÜ®ĒĢ£ ĻĄÉņ£ĪĻ│╝ņĀĢņ£╝ļĪ£ ņĀäļ®┤ņĀüņØĖ ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖĻ│╝ ļČĆļČäņĀü ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖņĀäļץņØä ņĀ£ņĢłĒĢĀ ņłś ņ׳ļŗż(
Figure 1).
ņ▓½ņ¦Ė, ņĀäļ®┤ņĀü ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖņ£╝ļĪ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØä ņØśĻ│╝ļīĆĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņĀüņÜ®ĒĢĀ ļĢīļŖö ĻĖ░ņĪ┤ ĻĖ░ņ┤łņØśĒĢÖ-ņ×äņāüņØśĒĢÖ 2Ļ░£ņØś ĻĖ░ļæźņŚÉ ņČöĻ░ĆļÉśļŖö ņĀ£3ņØś ĻĖ░ļæźņ£╝ļĪ£ņä£ ņĀüņÜ®ĒĢĀ ņłś ņ׳Ļ▓Āļŗż. ņØ┤ļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉņØä ņĀüņÜ®ĒĢ£ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ļ»Ėļ”¼ ņżĆļ╣äĒĢśĻ│Ā ĻĖ░ņĪ┤ ĻĄÉĻ│╝Ļ│╝ņĀĢĻ│╝ ĒåĄĒĢ®ĒĢśņŚ¼ ņÜ┤ņśüĒĢśļŖö ļ░®ņŗØņ£╝ļĪ£, ĻĄÉņłśļōżņØś ļÅÖņØśņÖĆ ņØśĻ▓¼ ņØ╝ņ╣śĻ░Ć ņØ┤ļŻ©ņ¢┤ņ¦ä ņāüĒÖ®ņŚÉņä£ ĻĄÉņłśĻ░£ļ░£ņØä ņ¦äĒ¢ēĒĢ£ ņØ┤Ēøä ņĀüņÜ® Ļ░ĆļŖźĒĢ£ ļ░®ļ▓ĢņØ┤ļŗż. Ļ░Ćņן ņØ┤ņāüņĀüņØĖ ļ░®ļ▓ĢņØ┤ņ¦Ćļ¦ī ņśżļ×£ ĻĖ░Ļ░ä ņżĆļ╣äņÖĆ ļ¦ÄņØĆ ļ╣äņÜ®ņØ┤ ļ░£ņāØĒĢĀ ņłś ņ׳ļŗżļŖö ņĀÉņØä Ļ│ĀļĀżĒĢ┤ņĢ╝ ĒĢ£ļŗż.
ļæśņ¦Ė, ļČĆļČäņĀü ĻĄÉņ£ĪĻ│╝ņĀĢ Ļ░£ĒÄĖņ£╝ļĪ£ Ļ░ü ļīĆĒĢÖņØś ņāüĒÖ®ņØä Ļ│ĀļĀżĒĢśņŚ¼ ņĀÉņ¦äņĀüņØ┤ļ®░ ļŗ©Ļ│äņĀüņ£╝ļĪ£ Ļ░£ĒÄĖĒĢśļŖö ļ░®ļ▓ĢņØ┤ļŗż. ĻĄÉņ£ĪĻ│╝ņĀĢņØä Ēü¼Ļ▓ī ņØśĒĢÖņĀäĻĄÉņ£ĪĻ│╝ņĀĢ(ņØśņśłĻ│╝/ņØśĒĢÖņĀäļ¼ĖļīĆĒĢÖņøÉ ņ┤łļ░ś), ņ×äņāüņŗżņŖĄņĀäĻĄÉņ£ĪĻ│╝ņĀĢ(ņØśĻ│╝ļīĆĒĢÖ 1ŌĆō2ĒĢÖļģä), ĒÖśņ×É ņ¦äļŻīļź╝ ņŗ£ņ×æĒĢśļŖö ņ×äņāüņŗżņŖĄĻĄÉņ£ĪĻ│╝ņĀĢņØś 3ļŗ©Ļ│äļĪ£ ļéśļłäņ¢┤, Ļ░ü ĒĢ┤ļŗ╣ ĻĖ░Ļ░äņŚÉ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪĻ│╝ņĀĢņØä ņĀÉņ¦äņĀüņ£╝ļĪ£ ņĀüņÜ®ĒĢĀ ņłś ņ׳ļŗż. Ļ░ü ĒĢÖņāØņØś ļŗ©Ļ│äņŚÉ ļ¦×ļŖö ņłśņżĆņ£╝ļĪ£ ņ┤łļ░śņŚÉļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØś Ļ░£ļģÉņØä ļīĆĒśĢĻ░ĢņØś ĒśĢņŗØņ£╝ļĪ£ ņŗ£ņ×æĒĢśĻ│Ā, ņØ┤Ēøä ņØśĻ│╝ļīĆĒĢÖ 1ŌĆō2ĒĢÖļģä ņ×äņāüĻĄÉņ£Ī ņŗ£ĻĖ░ ņØ┤ņĀäņŚÉ ņżæĻ░ä ĻĘ£ļ¬©ņØś ĒåĀļĪĀņŗØ Ļ░ĢņØśļź╝ ņ¦äĒ¢ēĒĢśļŗżĻ░Ć, ĒÖśņ×É ņ¦äļŻīļź╝ ņŗ£ņ×æĒĢśļŖö ņ×äņāüĻĄÉņ£Ī ņŗ£ĻĖ░ņŚÉļŖö ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ░£ļģÉņØä ņĀüņÜ®ĒĢ£ ņé¼ļĪĆ ņżæņŗ¼ ņŗ£ļ«¼ļĀłņØ┤ņģś(practice-based learning)ņØä ļ▓Āļō£ņé¼ņØ┤ļō£ ĻĄÉņ£Ī(bedside teaching) ļō▒ņØś ņ×äņāüņŗżņŖĄ ņŗ£Ļ░äņØä ĒÖ£ņÜ®ĒĢśņŚ¼ ņĀüņÜ®ĒĢĀ ņłś ņ׳ņØä Ļ▓āņØ┤ļŗż.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖņØĆ ļ»ĖĻĄŁņŚÉņä£ ņŗ£ņ×æļÉ£ ņØśĒĢÖĻĄÉņ£Ī ĒśüņŗĀ ņĢäņØ┤ņĮśņ£╝ļĪ£ ļ»ĖĻĄŁņØś ņØśļŻīņĀ£ļÅä ļ░Å ņØśļŻīĒÖśĻ▓Į ļ¦źļØĮņØä ļ░öĒāĢņ£╝ļĪ£ ĒĢśļ»ĆļĪ£ ĻĄŁļé┤ņŚÉ ņĀüņÜ®ĒĢśļŖö Ļ▓āņØ┤ Ļ│╝ņŚ░ ĒāĆļŗ╣ĒĢ£ Ļ▓āņØĖņ¦ĆņŚÉ ļīĆĒĢ£ ņØśļ¼ĖņØ┤ ņĀ£ĻĖ░ļÉśļŖö Ļ▓āņØ┤ ļŗ╣ņŚ░ĒĢśļŗż. ņÜ░ļ”¼ļéśļØ╝ļŖö ņĄ£ĻĘ╝ ĻĖēĻ▓®ĒĢ£ ņé¼ĒÜīĻĄ¼ņĪ░ņĀü ļ│ĆĒÖöļź╝ ņ▓┤Ļ░ÉĒĢśĻ│Ā ņ׳ļŗż. ĒÅēĻĘĀņłśļ¬ģĻ│╝ ĻĖ░ļīĆņŚ¼ļ¬ģ ņ”ØĻ░Ć, ļģĖļĀ╣ņØĖĻĄ¼ ĻĖēņ”Ø, ņČ£ņé░ņ£© ņĀĆĒĢś ļō▒Ļ│╝ ļ¦×ļ¼╝ļ”░ ņØśļŻīļ╣ä ņāüņŖ╣Ļ│╝ ņØśļŻīļ│┤ĒŚśņĀ£ļÅä ņ¦ĆņåŹ Ļ░ĆļŖźņä▒ņŚÉ ļīĆĒĢ£ ņÜ░ļĀżĻ░Ć ņ׳ņ£╝ļ®░, ņŗ¼ļćīĒśłĻ┤Ćņ¦łĒÖśĻ│╝ ņĢö ļō▒ ļ¦īņä▒ņ¦łĒÖś ņ”ØĻ░Ć ļō▒ņ£╝ļĪ£ ņ¦łĒÖśņŚÉ ļīĆĒĢ£ ņé¼ņĀä ņśłļ░®Ļ│╝ Ēć┤ņøÉ Ēøä Ļ┤Ćļ”¼ļĪ£ņØś ņ¦łļ│æĻ┤Ćļ”¼ņ▓┤Ļ│äņØś ļ│ĆĒÖöņŚÉ ņ¦üļ®┤ĒĢśĻ│Ā ņ׳ļŗż. ņĢ×ņ£╝ļĪ£ ņØśņé¼Ļ░Ć ļ¦łņŻ╝ĒĢśĻ▓ī ļÉĀ ņØśļŻīĒÖśĻ▓ĮņØĆ ļČäļ¬ģ ņØ┤ņĀäĻ│╝ ļŗżļź╝ Ļ▓āņØ┤ļ®░, ņØ┤ļź╝ ņäĀņĀ£ņĀüņ£╝ļĪ£ ļīĆņ▓śĒĢ£ļŗżļŖö ņĖĪļ®┤ņŚÉņä£ ņĀüĻĘ╣ņĀüņØĖ Ļ▓ĆĒåĀĻ░Ć ĒĢäņÜöĒĢĀ Ļ▓āņØ┤ļŗż.
ņ£äņŚÉ ņĀ£ņŗ£ĒĢ£ ĻĄÉņ£ĪĻ│╝ņĀĢ ņĀäļ®┤ Ļ░£ĒÄĖņØĆ ĻĄÉņ£Īņä▒Ļ│╝ ļŗ¼ņä▒ļ¦ī Ļ│ĀļĀżĒĢ£ļŗżļ®┤ ņŗżĒśä Ļ░ĆļŖźņä▒ņØĆ ņāüļīĆņĀüņ£╝ļĪ£ ļé«Ļ│Ā, ļČĆļČä Ļ░£ĒÄĖņØĆ ņŗżĒśä Ļ░ĆļŖźņä▒ņØ┤ ļåÆļŗżļŖö ņןņĀÉņØä Ļ░Ćņ¦äļŗż. Ļ░ü ļīĆĒĢÖļ│äļĪ£ ĒĢÖņןļŗ©Ļ│╝ ĻĄÉņłśņÖĆ ĒĢÖņāØņØ┤ ĒĢ©Ļ╗ś Ļ│Āņŗ¼ĒĢśĻ│Ā ĒĢ®ņŗ¼ĒĢśņŚ¼ ĻĖ░ņĪ┤ ĻĄÉņ£ĪĻ│╝ņĀĢņŚÉ ņĀÉņ¦äņĀüņØ┤Ļ│Ā ĒÜ©Ļ│╝ņĀüņ£╝ļĪ£ ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØ┤ ņĀæļ¬®ļÉĀ ņłś ņ׳ļÅäļĪØ ņ¦ĆĒś£ļź╝ ļ¬©ņĢäņĢ╝ ĒĢĀ Ļ▓āņØ┤ļŗż.
Acknowledgments
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ Ļ░£ļģÉ ņĀĢļ”¼, ņĪ░ņé¼ņ¦Ć Ļ░£ļ░£ ļō▒ ĒĢ©Ļ╗ś ņĢĀņŹ© ņŻ╝ņŗĀ ņŚ░ĻĄ¼ņ¦äļČäļōżĻ│╝ ļ¼╝ņŗ¼ņ¢æļ®┤ ņŚ░ĻĄ¼ļź╝ ņ¦ĆņøÉĒĢ┤ņŻ╝ņŗĀ KAMC ņĀĢņ▒ģņŚ░ĻĄ¼ņåī ņ¦üņøÉļČäļōżĻ╗ś Ļ░Éņé¼ļō£ļ”░ļŗż.
Figure┬Ā1.
Strategies for reorganizing the health systems science (HSS) curriculum in KoreaŌĆÖs medical curriculum. TBL, task-based learning; PBL, problem-based learning; CBL, case-based learning.
Table┬Ā1.
Core functional domains of educational content in medical schools
|
Domain (items) |
Curriculum |
Operating period (duplicate responses) |
|
Yes |
Pre-medical |
Medical grade 1 and 2 |
Medical grade 3 and 4 |
All grades |
|
1. Patient, family, and community (2) |
20 (87.0) |
5 (21.7) |
15ŌĆō17 (65.2ŌĆō73.9) |
6ŌĆō8 (26.1ŌĆō34.8) |
3 (13.0) |
|
2. Health care structure and process (5) |
17ŌĆō21 (73.9ŌĆō91.3) |
1ŌĆō3 (4.3ŌĆō13.0) |
8ŌĆō16 (34.8ŌĆō69.6) |
7ŌĆō14 (30.4ŌĆō60.9) |
0ŌĆō1 (0ŌĆō4.3) |
|
3. Health care policy and process (4) |
20 (87.0) |
1ŌĆō3 (4.3ŌĆō13.0) |
12ŌĆō15 (52.2ŌĆō65.2) |
6ŌĆō7 (26.1ŌĆō30.4) |
0 (0.0) |
|
4. Clinical informatics and health technology (3) |
17ŌĆō20 (73.9ŌĆō87.0) |
3ŌĆō6 (13.0ŌĆō26.1) |
12ŌĆō13 (52.2ŌĆō56.5) |
9ŌĆō10 (39.1ŌĆō43.5) |
1ŌĆō2 (4.3ŌĆō8.7) |
|
5. Population, public, and social determinants of health (4) |
17ŌĆō21 (73.9ŌĆō91.3) |
2ŌĆō4 (8.7ŌĆō17.4) |
13ŌĆō15 (56.5ŌĆō65.2) |
5ŌĆō6 (21.7ŌĆō62.1) |
0ŌĆō1 (0.0ŌĆō4.3) |
|
6. Value in health care (4) |
10ŌĆō19 (43.5ŌĆō82.6) |
0ŌĆō2 (0.0ŌĆō8.7) |
6ŌĆō13 (26.1ŌĆō56.5) |
4ŌĆō14 (17.4ŌĆō60.9) |
0 (0.0) |
|
7. Health system improvement (6) |
8ŌĆō13 (34.8ŌĆō56.5) |
0ŌĆō4 (0.0ŌĆō17.4) |
3ŌĆō7 (13.0ŌĆō30.4) |
4ŌĆō8 (17.4ŌĆō34.8) |
0 (0.0) |
Table┬Ā2.
Foundational and linking domains of educational content in medical schools
|
Domain (items) |
Curriculum |
Operating period (duplicate responses) |
|
Yes |
Pre-medical |
Medical grade 1 and 2 |
Medical grade 3 and 4 |
All grades |
|
1. Change agency, management, and advocacy (3) |
9ŌĆō14 (39.1ŌĆō60.9) |
2ŌĆō3 (8.7ŌĆō13.0) |
7ŌĆō10 (30.4ŌĆō43.5) |
3ŌĆō7 (13.0ŌĆō30.4) |
0ŌĆō2 (0.0ŌĆō8.7) |
|
2. Ethics and legal (2) |
16ŌĆō23 (69.6ŌĆō100) |
0ŌĆō7 (0.0ŌĆō30.4) |
2ŌĆō6 (8.7ŌĆō26.1) |
8ŌĆō15 (34.8ŌĆō65.2) |
1ŌĆō4 (4.3ŌĆō17.4) |
|
3. Leadership (2) |
16 (69.6) |
7ŌĆō10 (30.4ŌĆō43.5) |
6ŌĆō7 (26.1ŌĆō30.4) |
6ŌĆō7 (26.1ŌĆō30.4) |
2 (8.7) |
|
4. Teaming (3) |
13ŌĆō21 (56.5ŌĆō91.3) |
3ŌĆō11 (13.0ŌĆō47.8) |
6ŌĆō9 (26.1ŌĆō39.1) |
9ŌĆō13 (39.1ŌĆō56.5) |
2ŌĆō4 (8.7ŌĆō17.4) |
|
5. System thinking (3) |
5ŌĆō7 (21.7ŌĆō30.4) |
1ŌĆō2 (4.3ŌĆō8.7) |
3ŌĆō6 (13.0ŌĆō26.1) |
2 (8.7) |
0 (0.0) |
Table┬Ā3.
Classification of the health systems science curricula in 11 US medical schools
|
Name of medical school |
Mandatory longitudinal course |
Special study course or track |
|
Type 1. Incorporating HSS as mandatory courses with special study course |
|
|
|
ŌĆāBrody School of Medicine at East Carolina University┬Ā |
- Society, Culture, and Health Systems |
- Leader in Innovative Care |
|
ŌĆāPennsylvania State University College of Medicine |
- Longitudinal Science and Health Systems course |
- HSS MasterŌĆÖs Program |
|
ŌĆāThe Warren Alpert Medical School of Brown University |
- HSS |
- Population & Clinical Medicine I & II |
|
ŌĆāIndiana University School of Medicine |
- Foundation Clinical Medicine-System Based Practice |
- Scholarly Concentration |
|
Type 2. Incorporating HSS as a mandatory and longitudinal course |
|
|
|
ŌĆāUniversity of California, San Francisco, School of Medicine |
- Clinical Microsystem Clerkship |
Not found |
|
- Family and Community Medicine |
|
ŌĆāMayo Clinic Alix School of Medicine |
- Science of Health Care Delivery |
Not found |
|
ŌĆāUniversity of Michigan Medical School |
- Improved Health System Care |
Not found |
|
- Patient, Population, Systems & Hospital Based Care |
|
ŌĆāNew York University School of Medicine |
- HSS |
Not found |
|
ŌĆāVanderbilt University School of Medicine |
- Foundation of Health Care Delivery |
Not found |
|
Type 3. HSS integrated into the entire curriculum as a third pillar of medical education |
|
|
ŌĆāUniversity of California, Davis School of Medicine |
- I-EXPLORE: an integrated curriculum which encompass basic science, clinical science and HSS |
|
- Special course or tract for HSS: not found |
|
ŌĆāOregon Health & Science University School of Medicine |
- Basic science, clinical science, and HSS are integrated. |
|
- Special course or tract for HSS: not found |
REFERENCES
1. Skochelak SE, Hammoud MM, Lomis KD, Borkan JM, Gonzalo JD, Lawson LE, et al. AMA education consortium: health system science. 2nd ed. Philadelphia (PA): Elsevier; 2021.
2. Gonzalo JD, Caverzagie KJ, Hawkins RE, Lawson L, Wolpaw DR, Chang A. Concerns and responses for integrating health systems science into medical education. Acad Med. 2018;93(6):843-9.
https://doi.org/10.1097/ACM.0000000000001960


3. Korea Association of Medical Colleges. Construction of a health systems science education for integrating social healthcare needs into the medical practice. Seoul: Korea Association of Medical Colleges; 2021.
4. Skochelak SE. Health systems science e-book. Philadelphia (PA): Elsevier Health Sciences; 2020.
5. Borkan JM, Hammoud MM, Nelson E, Oyler J, Lawson L, Starr SR, et al. Health systems science education: the new post-Flexner professionalism for the 21st century. Med Teach. 2021;43(sup2):S25-31.
https://doi.org/10.1080/0142159X.2021.1924366

6. Carmody JB, Green LM, Kiger PG, Baxter JD, Cassese T, Fancher TL, et al. Medical student attitudes toward USMLE step 1 and health systems science: a multi-institutional survey. Teach Learn Med. 2021;33(2):139-53.
https://doi.org/10.1080/10401334.2020.1825962


10. Dekhtyar M, Ross LP, DŌĆÖAngelo J, Guernsey J, Hauer KE, Lawson L, et al. Validity of the health systems science examination: relationship between examinee performance and time of training. Am J Med Qual. 2020;35(1):63-9.
https://doi.org/10.1177/1062860619853349


12. Gonzalo JD, Chang A, Dekhtyar M, Starr SR, Holmboe E, Wolpaw DR. Health systems science in medical education: unifying the components to catalyze transformation. Acad Med. 2020;95(9):1362-72.
https://doi.org/10.1097/ACM.0000000000003400


13. Gonzalo JD, Chang A, Wolpaw DR. New educator roles for health systems science: implications of new physician competencies for U.S. Medical School Faculty. Acad Med. 2019;94(4):501-6.
https://doi.org/10.1097/ACM.0000000000002552


14. Gonzalo JD, Dekhtyar M, Hawkins RE, Wolpaw DR. How can medical students add value?: identifying roles, barriers, and strategies to advance the value of undergraduate medical education to patient care and the health system. Acad Med. 2017;92(9):1294-301.
https://doi.org/10.1097/ACM.0000000000001662


15. Gonzalo JD, Dekhtyar M, Starr SR, Borkan J, Brunett P, Fancher T, et al. Health systems science curricula in undergraduate medical education: identifying and defining a potential curricular framework. Acad Med. 2017;92(1):123-31.
https://doi.org/10.1097/ACM.0000000000001177


18. Hirsh DA, Ogur B, Thibault GE, Cox M. ŌĆ£ContinuityŌĆØ as an organizing principle for clinical education reform. N Engl J Med. 2007;356(8):858-66.
https://doi.org/10.1056/NEJMsb061660


20. Patient-centered, systems-focused medical education [Internet]. Hershey (PA): Penn State College of Medicine; c2023 [cited 2023 Aug 10]. Available from:
https://med.psu.edu/md
32. Fink LD. Creating significant learning experiences: an integrated approach to designing college courses. San Francisco (CA): John Wiley & Sons; 2013.
33. Gonzalo JD, Baxley E, Borkan J, Dekhtyar M, Hawkins R, Lawson L, et al. Priority areas and potential solutions for successful integration and sustainment of health systems science in undergraduate medical education. Acad Med. 2017;92(1):63-9.
https://doi.org/10.1097/ACM.0000000000001249


34. Smith TM. Medical students: start here to learn about health systems science [Internet]. Chicago (IL): American Medical Association; 2020 [cited 2023 Aug 10]. Available from:
https://www.ama-assn.org
Appendices
Appendix┬Ā3.
ĻĖ░ļ░ś ņŚŁļ¤ē ļ░Å ņŚ░Ļ▓░ ņśüņŚŁņØś ņŻ╝ņÜö ĻĄÉņ£Īļé┤ņÜ®ņØś ĻĄÉņ£Ī ĒĢäņÜöņä▒
kmer-23-022-app3.pdf
Appendix┬Ā4.
ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ĻĄÉņ£ĪņØś ņĀĢņ░®Ļ│╝ ņ▓┤Ļ│äĒÖöļź╝ ņ£äĒĢ£ ĒĢäņÜöņé¼ĒĢŁ
kmer-23-022-app4.pdf
Appendix┬Ā5.
11Ļ░£ ļīĆĒĢÖņØś ņØśļŻīņŗ£ņŖżĒģ£Ļ│╝ĒĢÖ ņäĖļČĆņĀüņØĖ ĻĄÉņ£ĪĻ│╝ņĀĢ ļ░Å ņŻ╝ņÜö ĒŖ╣ņ¦Ģ
kmer-23-022-app5.pdf








 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print